Palliáció és életvégi tervezés az alapellátásban
Napjainkban egyre több ember él súlyos, életét megrövidítő, előrehaladott stádiumú betegségekkel. Ennek következtében a tüneti kezelés és a palliatív ellátás iránti igény világszerte növekszik, ami által a probléma nemcsak egészségügyi, hanem rendkívül fontos népegészségügyi kérdéssé is vált. Az alapellátásban végzett palliáció a palliatív szükségletekkel rendelkező betegek azonosításával, a palliatív ellátási szemlélet alkalmazásával, valamint az ellátás megtervezésével járul hozzá a gyógyíthatatlan betegek minőségi ellátásához. A jövőben a fejlődés útját az integrált palliatív ellátás jelenti.
- Kezdeményezés a palliatív ellátás és a tüdőgyógyászat integrációjára
- A betegeknek joguk van fájdalommentesen meghalni, de...
- Ebből a világból úgy jó távozni, hogy szeretnek és elengednek
- Élet végi kívánalmak érvényesülésének biztosítása
- Az otthonápolás helyzetéről Magyarországon
- Ahol nem cél a halál siettetése, de késleltetése sem
Az elmúlt évtizedekben folyamatosan növekedett az igény a palliatív ellátásra, ami elsősorban az átlagéletkor emelkedésével magyarázható. Epidemiológiai becslések szerint a 65 évesnél idősebb emberek aránya 25 éven belül megduplázódik, és az életkor előrehaladtával a krónikus betegségek aránya, progressziójuk és tüneti terheik is jelentősen növekednek. Napjainkban az egész világon a krónikus betegségek az elsők a haláloki statisztikákban, ugyanis 10 halálesetből 7 krónikus betegség miatt következik be. Ezek az adatok alátámasztják a tüneti kezelés iránti igény fokozódását, illetve a palliatív ellátórendszer fejlődésének szükségességét (1).
A palliáció jelentése és szintjei
A palliatív ellátás olyan megközelítés, amely az életet megrövidítő betegség kísérő problémáitól szenvedő beteg és családja életminőségét javítja azzal, hogy megelőzi és csillapítja a szenvedést a fájdalom, a pszichoszociális és spirituális problémák felderítése és kezelése révén. A palliatív ellátás keretein belül a hospice-ellátás a súlyos betegségük végstádiumában lévő betegek humánus, összetett életvégi ellátását jelenti multidiszciplináris csoport segítségével (2).
Palliatív ellátás három szinten valósulhat meg, ezzel a megközelítéssel a beteg palliatív szükségletei alapellátási szinten is megoldhatóak, ahol kiemelkedő a családorvosok szerepe. Többrétű ellátási igény esetén általános palliatív kezelésre van szükség, a legmagasabb szintet pedig a specializált palliatív szakellátás jelenti, amelynek szükségessége komplex ellátási igény esetén merül fel (1).
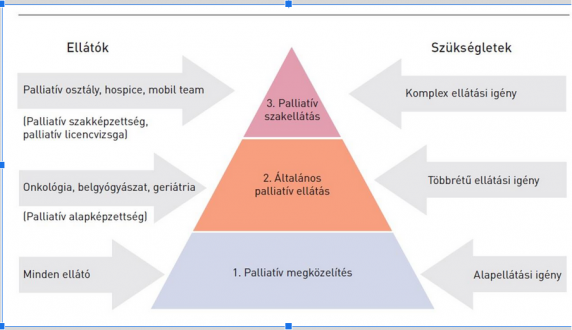
1. ábra. A palliatív ellátási szintek a szükségletek, ellátók és ellátási helyek szerint
Palliáció az alapellátásban
Az egészségügyi ellátórendszerben a súlyos, krónikus betegek gondozásában leghosszabb ideig a családorvosok vesznek részt, ideális esetben együttműködve a beteg kezelőorvosával, majd a palliatív ellátókkal. Angliai és hazai családorvosok körében végzett vizsgálatok szerint a praxisokban bekövetkezett váratlan halálesetek aránya 10% alatti, a többi beteg egy vagy több krónikus betegség miatt hal meg. Ez azt jelenti, hogy az esetek túlnyomó többségében lehetőség lenne a palliatív megközelítésű, a beteg és a család szükségleteire reagáló ellátás megtervezésére (1).
A palliatív ellátási igényű betegek azonosítására Angliában bevezetett és széles körben használt módszer a Gold Standards Framework (GSF), amely a klinikai állapot, a betegség stádiuma és a beteg tüneteinek felmérése alapján proaktív, betegközpontú ellátást tesz lehetővé (3). Az irányelv, amelyet a legfontosabb betegségcsoportokra már kidolgoztak, három lépésben valósul meg: azonosítás, felmérés, majd tervezés. A módszer a betegek és családjuk számára az időben megkezdett palliatív ellátással lehetővé teszi a lehető legjobb életminőség elérését, a sürgősségi beutalások számának minimalizálását, a jobb otthoni ellátás vagy az ápolási/hospice osztályos felvétel megszervezését. A GSF által bemutatott módszer, amelyet az alapellátásban is hatékonyan lehet alkalmazni, a „meglepődéskérdés” (surprise question). A kérdés azt vizsgálja, hogy az orvos meglepődne-e, ha az adott betege a következő 12 hónapban meghalna. Ha a válasz „nem”, vagyis a beteg halála a következő egy évre várható, akkor a pácienst palliatív ápolási igényű betegnek kell tekinteni, és meg kell kezdeni az utolsó időszak ellátásának a megtervezését. A beteg számára legmegfelelőbb ellátás meghatározása előzetes tervezéssel kezdődik.
Ellátás előzetes tervezése, életvégi döntések
Az ellátás előzetes tervezése egy olyan kommunikációs és tervezési folyamat, amelyben az egészségügyi ellátók, a beteg – és lehetőség szerint a hozzátartozói – vesznek részt, és amelynek célja a beteg szükségleteinek, kívánalmainak feltárása és döntéseinek meghozatala az életvégi ellátásával kapcsolatban (4).

2. ábra. Az ellátás előzetes tervezésének lépései
Az első beszélgetést az orvos kezdeményezi akkor, amikor a beteg még megfelelő fizikai és mentális állapotban van, és képes döntéseket hozni. Ezt követi a lehetőségek (reális kezelési célok és beavatkozások) áttekintése és ezeknek a beteggel és a családjával való kommunikációja. A megbeszélések során a beteg megfogalmazza a számára fontos értékeket, célokat és kezelési alternatívákat, aztán meghozza a döntéseit.
Az életvégi döntéseket a hazai jogszabályok a következőkben leírtak szerint teszik lehetővé. Az előrehaladott állapotú gyógyíthatatlan betegek közjegyző által írásba foglalt, előzetes egészségügyi rendelkezés formájában visszautasíthatják a nem kívánt életmentő és életfenntartó beavatkozásokat, valamint helyettes döntéshozót jelölhetnek ki. Elterjedtebb megoldás lehet azonban, hogy a preferenciák a betegdokumentációban kerülnek rögzítésre, és a beteg számára további előnyökkel nem járó, orvosi értelemben hasztalan kezelésekre a beteg kívánalmaival összhangban nem kerül sor.
Az ellátástervezés történhet az alapellátásban, illetve palliatív ellátók által. A nemzetközi irányelvek szerint a tervezés ideális helyszíne az alapellátás, mivel a családorvosok nagyszámban találkoznak gyenge állapotú, krónikus betegekkel, és olyan komplex információkkal rendelkeznek velük kapcsolatban, amelyek fontosak az életvégi döntések szempontjából. A családorvosok a palliatív ellátókkal (ha elérhetőek) együttműködve részt vesznek a betegek életvégi otthoni gondozásában is (5, 6). Ez egybeesik a betegek kívánalmaival, mivel legtöbben az otthonukban szeretnének meghalni (7).
Palliatív-hospice ellátórendszer, betegutak
Magyarországon a hospice-palliatív ellátások elsősorban daganatos betegek számára érhetőek el (8). Hospice-ellátásba terminális állapotú (kuratív onkológiai kezelésben már nem részesülő) daganatos, valamint végstádiumú szisztémás autoimmunbetegek, ALS- és AIDS-betegek vehetők. Fontos tudni, hogy a hospice-betegek továbbra is kaphatnak palliatív célú kezeléseket. A hospice-ellátás elrendelése a kezelőorvos javaslatára (zárójelentés epikrízisében fel kell tüntetni) a családorvos hatásköre. Egy alkalommal 50 vizit rendelhető, ami két alkalommal további 50-50 vizittel is meghosszabbítható. Az elrendeléstől számított 48 órán belül a koordinátor felveszi a kapcsolatot a családdal, és a szükségletek figyelembevételével meghatározza az ellátóteam tagjait (palliatív orvos, dietetikus, gyógytornász, fizioterapeuta, mentálhigiénés szakember, szociális munkás, önkéntes). Az otthoni hospice-szakellátást az önkormányzat gondozási segítsége is kiegészítheti. Az otthoni ellátás működhet önállóan is, de a legmegfelelőbb az ellátások összehangolása: a palliatív szakellátókhoz és az intézeti hospice-okhoz való kapcsolódás. Az intézeti hospice-ellátás férőhelyei szűkösek, ezért az igénylés benyújtására időben gondolni kell.
A jövő útja: integrált palliatív ellátás
Az integrált palliatív ellátási modell lényege az, hogy a betegek mindig az aktuális állapotuknak, szükségleteiknek, kívánságaiknak és az élethelyzetüknek megfelelő ellátásban részesüljenek, és ehhez biztosítottak legyenek az egyes ellátási formák közötti átmenetek (9). Az integrált modell elmei: palliatív járóbeteg-szakrendelés, aktív palliatív ágyak, klinikai palliatív mobil team, otthoni hospice-ellátó és intézeti hospice-ellátó, azonban hatékony működéséhez elengedhetetlen a családorvosokkal kiépített jó szakmai kapcsolat és a rendszeres kollaboráció is. Az integrált palliatív ellátás modellprogramja Magyarországon a Pécsi Integrált Palliatív (PIPA) modell, amely hamarosan palliatív nappali ellátással (ún. day care-rel) is kiegészül (1).
Összefoglalás
A palliatív ellátás iránti igény folyamatos növekedése valamennyi szinten szükségessé teszi a palliatív ellátórendszer fejlesztését. Ebben – a palliatív ellátókkal együttműködve – a családorvosok is jelentős szerepet játszhatnak: a palliatív ellátási igényű betegek azonosításával, a palliatív szemlélet alkalmazásával, valamint az ellátástervezéssel nagyban hozzájárulhatnak ahhoz, hogy a betegek a preferenciáikkal és szükségleteikkel nagyobb összhangban álló ellátásban részesülhessenek. Az együttműködés, a fragmentált ellátási formák integrációja az ellátások közötti átmeneteket és a folyamatosságot teremti meg. Ez lehetővé teszi, hogy a már nem gyógyítható betegek mindvégig megkaphassák a palliatív ellátás által nyújtott plusz szakmai segítséget és támogatást, és ezáltal magas szintű tüneti kezelésben részesüljenek, kívánalmaik és az emberi méltóságuk tiszteletben tartásával.

IRODALOM
1. Csikós Á (ed.). Palliatív ellátás. Medicina Könyvkiadó Zrt., Budapest, 2022.
2. World Health Organization: Integrating palliative care and symptom relief into primary health care: a WHO guide for planners, implementers and managers. Geneva, World Health Organization, 2018.
3. Thomas K, Watson M, Wilson JA, et al. The Gold Standards Framework Proactive Identification Guidance (PIG). https://goldstandardsframework.org.uk/cd-content/uploads/files/PIG/Proactive%20Identification%20Guidance%20v7%20(2022).pdf
4. Busa C, Zeller J, Csikós Á. Ki döntsön az élet végén? Az ellátás előzetes tervezésének nemzetközi gyakorlata és hazai lehetőségei. Orv Hetil 2018;159:131–140.
5. European Association for Palliative Care, Wonca: Toolkit for the development of palliative care in primary care 2019. Edinburgh, 2019. https://www.eapcnet.eu/wp-content/uploads/2021/03/EAPC-Toolkit-2019.pdf
6. Pavlič DR, Aarendonk D, Wens J, et al. Palliative care in primary care: European Forum for Primary Care position paper. Prim Health Care Res Dev 2015;133:1–6.
7. Busa C, Zeller J, Csikós Á. Életvégi kívánalmakkal és döntésekkel kapcsolatos vélemények és ismeretek a magyar társadalomban. Kharón 2018;22:1–26.
8. Benyó G, Csikós Á, Busa C, et al. A magyarországi palliatív-hospice ellátás helyzete, kihívásai, kitörési pontjai. Magy Onkológia 2017;61:292–299.
9. Den Herder-Van Der Eerden M, Hasselaar J, Payne S, et al. How continuity of care is experienced within the context of integrated palliative care: A qualitative study with patients and family caregivers in five European countries. Palliat Med 2017;31:946–955.
a szerző cikkei
Dr. Busa Csilla, Pécsi Tudományegyetem Általános Orvostudományi Kar, Alapellátási Intézet, Hospice-Palliatív Tanszék, Pécs
a szerző cikkei




