A húgyúti fertőzések laboratóriumi diagnosztikája és kezelése
A húgyúti fertőzések a leggyakoribb infekciós kórképek közé tartoznak, a légúti megbetegedések után a második leggyakoribbak. Laboratóriumunkban (Péterfy Sándor utcai Kórház, Baleseti Központ, Mikrobiológiai Laboratórium, Budapest) az összes feldolgozott mikrobiológiai minta közel egyharmadát a vizelet-mikrobiológiai kérések teszik ki.
A diagnózis a tünetek alapján legtöbbször egyszerű, és a nem komplikált, szövődménymentes esetek akár spontán is gyógyulhatnak. A nozokomiális infekciók növekvő száma, az egyre gyakoribbá váló multirezisztens kórokozók elterjedése és differenciáldiagnosztikai nehézségek miatt a laboratóriumi diagnosztika nélkülözhetetlen lépés a húgyúti fertőzések ellátása során. Mindig szem előtt kell tartani, hogy sohasem a leletet, hanem a beteget kezeljük, és a tenyésztés eredményét mindig össze kell vetni a klinikai tünetekkel, a vizelet üledék mikroszkópos vizsgálatával és az egyéb leletekkel (pl. a képalkotó vizsgálatok eredményeivel).
A „húgyúti infekció” kifejezés az aszimptomatikus bakteriuriától a súlyos pyelonephritisig a kórképek széles spektrumát fogja át. A legelterjedtebb csoportosítás szerint nem komplikált és komplikált húgyúti infekciókat különíthetünk el, előbbibe szinte csak a (nem terhes) nők akut cystitise tartozik, teljesen ép anatómiai és funkcionális viszonyok mellett. Egyesek ide sorolják még a fiatal férfiaknál ritkán előforduló nem-komplikált húgyúti fertőzéseket is.
A húgyúti infekciók csoportosítása:
- Aszimptomatikus bakteriuria
- Nem komplikált alsó húgyúti infekció (cystitis, akut urethra syndroma)
- Nem komplikált pyelonephritis
- Komplikált húgyúti infekció (pyelonephritisszel vagy nélküle)
- Uroszepszis
- Speciális formák: urethritis, prostatitis, epididimitis
Epidemiológia
Az aszimptomatikus bakteriuria minden életkorban előfordul, és nem jelent feltétlenül infekciót. Újszülöttkorban a húgyúti infekció incidenciája 1-2 %, fiúknál valamivel gyakoribb. Gyermekkorban a húgyúti infekció lányoknál gyakoribb, fiúknál anatómiai rendellenességre utal. Nőknél az aszimpomatikus bakteriuria incidenciája 1-3 % körül van, terheseknél 2-9,5 %. A nők 10-20 %-ánál életük folyamán legalább egyszer kialakul tünetekkel járó húgyúti infekció. Férfiaknál az aszimptomatikus bakteriuria előfordulása <0,1 %. Idős korban (65 év felett) a férfiak 10 %-ának és a nők 20 %-ának van aszimptomatikus bakteriuriája.
Etiológia
Az akut, nem komplikált esetek többségében leggyakrabban az Escherichia coli. Nozokomiális infekcióknál, rekurrens fertőzésekben az E. Coli mellett a Proteus csoport tagjai, Pseudomonas aeruginosa, Klebsiella csoport, Enterobacter, Citrobacter, és az Enterococcus faecalis fordul elő kórokozóként.
A Staphylococcus saprophyticus fiatal, szexuálisan aktív nők akut cystitisét okozhatja, irodalmi adatok alapján 5-20 % gyakorisággal, a mi adataink alapján nálunk jóval ritkábban (0,5-1 %). A gombák (Candida spp.) nem kifejezetten húgyúti kórokozók, állandó katéter mellett, antibiotikummal előzetesen kezelt betegeknél fordulnak elő, diabeteszeseknél gyakrabban. Adenovírusok (különösen a 11-es szerotípus) gyermekek és csontvelő transzplantáltak akut haemorrhagiás cystitisét okozhatják. A vizelettel ürülhetnek egyéb infekciót jelző baktériumok (Streptococcus pneumoniae, Staphylococcus aureus, Streptococcus pyogenes, Salmonella spp.), fontos tudni, hogy ilyen esetben ne húgyúti infekcióra gondoljunk, hanem a kiváltó okot keressük. Biztosan nem uropatogén baktériumok: alfa-hemolizáló streptococcusok, corynebaktériumok (kivéve C. urealyticum), neisseriák, lactobacillusok.
A vizeletből kitenyészett kórokozók megoszlása laboratóriumunkban
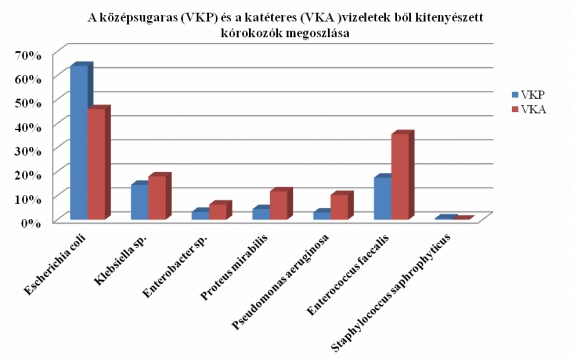
A vizelet mikrobiológiai vizsgálata a módszertani ajánlások szerint kötelező:
- minden komplikált húgyúti infekció esetén,
- ha a cystitis és urethritis klinikailag nem különíthető el,
- akut cystitis esetén, ha az empírikus terápiára nem gyógyul,
- akut cystitis egy éven belüli kettőnél több recidívája esetén,
- tartós katétert viselők infekcióra utaló tüneteinél,
- terhes nőknél a 16. Héttől.
Mintavétel
A vizelet normális esetben steril. A kontaminánsként potenciálisan jelen levő kórokozók gyakorlatilag megegyeznek az uropatogén baktériumokkal, ráadásul a vizelet jó táptalajul szolgál szaporodásukhoz, ezért a mintavétel körülményeire különös gondot kell fordítanunk, ha nem akarunk félrevezető lelethez jutni. A beteget fel kell világosítani a középsugaras mintavétel technikájáról, a kötelező higiénés rendszabályokról.
Magunk részéről mintavételi eszközként a steril, egyszer használatos, csavaros tetejű műanyag poharat javasoljuk, lehetőleg bórsav kristályok hozzáadásával, tartósítószerként. Ha tartósítószert nem tartalmaz a mintavételi eszköz, akkor a vizeletet hűtve tároljuk és szállítsuk, a laboratóriumba érkezést követően a beérkezett vizeletmintát 2 órán belül le kell oltani. Bórsavat tartalmazó csőben a minta hűtés nélkül 24 órán át stabil marad, a csíraszám érdemben nem változik. A bórsavas minta általános vizeletvizsgálatra nem, de tenyésztésre és mikroszkópos üledék vizsgálatra alkalmas. Nem steril tartályban érkezett minta, 2 óránál hosszabb ideig szobahőn tárolt vizelet-minta, illetve Foley-katéter vég vizsgálatra alkalmatlan, ezeknek az anyagoknak a feldolgozását a laboratóriumok nem végzik el.
Mikroszkópos vizsgálat
Egyszerű és gyors módszer, segítségével nagy biztonsággal el tudjuk dönteni, a betegnek húgyúti infekciója van vagy nincs. Húgyúti infekció diagnózisához a vizeletben főleg két dolgot keresünk: fehérvérsejteket és a kórokozót, többnyire baktériumokat. Fehérvérsejtek normális esetben is jelen lehetnek a vizeletben, pyuriáról (gennyvizelés) akkor beszélhetünk, ha:
- centrifugálatlan vizeletben >10 fehérvérsejt/ml, Bürker kamrában számolva. Viszonylag pontos, jól reprodukálható módszer.
- centrifugálatlan vizeletben, 20 perc ülepítés után 200-szoros nagyítással gyermekeknél legalább 20, felnőtteknél legalább 40 fehérvérsejt látóterenként
- centrifugált vizeletben 400-szoros nagyítással látóterenként legalább 10 fehérvérsejt.
A pyuria definíciójához tartozó határértékeket óvatosan kezeljük, természetesen vannak egyértelmű esetek, amikor nagyon könnyen eldönthető (a látóteret teljesen kitöltik a leukocyták), vannak határesetek, amikor egyéb körülményeket is figyelembe kell venni, és van, amikor egyértelműen kijelenthetjük, hogy pyuriáról nincs szó. Ehhez persze azt is kell tudni, hogy a fehérvérsejtek lúgos vizeletben előbb-utóbb szétesnek, ezt a leukocyta-észteráz kimutatásával, tesztcsíkkal igazolhatjuk, megbízható módszer, szenzitivitása 75-96%, specificitása 94-98%.
Pyuria nélkül gyakorlatilag nincs húgyúti infekció, de a pyuria nem mindig jelent feltétlenül infekciót. Előfordulhat dehidratált betegnél, kemoterápiás kezelés után, idegentestek jelenléténél. A szokásos tenyésztéssel steril, gennyet tartalmazó vizeletminták esetén a fentieken kívül szóba jön vese tuberculosisa, hólyagba tört kismedencei tályog (ebben az esetben anaerob kórokozók is előfordulhatnak), de a leggyakoribb ok, hogy a beteg már elkezdett szedni valamilyen antibiotikumot, akár a kezelőorvos tudta nélkül is. Antibiotikum vizeletből való kimutatását biológiai módszerrel, Bacillus subtilis ATCC6633 törzs segítségével végezzük, fontos adalék a látszólag steril, pyuriás minták értékeléséhez.
A másik, amit mikroszkópos vizsgálattal keresünk, a kórokozó: Centrifugálatlan vizelet 1 cseppjét tárgylemezen beszárítjuk, Gram szerint festjük: 1000-szeres nagyítással nézve látóterenként 1 baktérium legalább 105/ml csíraszámnak felel meg. Gram festéssel magára a kórokozóra is következtethetünk, legtöbbször Gram-negatív pálcát látunk, de felismerhetjük a staphylococcusokat, enterococcusokat vagy a gombákat is.
Centrifugált üledéket natívan vizsgálva, 400-szoros nagyítással, főleg fáziskontraszt mikroszkópot használva is jól felismerhetők a baktériumok, a pálcák mozgásából, a mozgás jellegéből is lehet következtetni a baktériumra, pl. az E.coli, Proteus, Enterobacter speciesek mozognak, a Klebsiella nem. A Trichomonas vaginális is natív vizeletből ismerhető fel legkönnyebben, - ez azonban urethritist okoz, és nem az uropatogén kórokozók közé tartozik.
A legtöbb közönséges, vizeletvizsgálatra használatos tesztcsík tartalmazza a nitrit próbát is (a baktériumok egy jó része a nitrátot nitritté redukálja, a nitritet mutatja ki a tesztcsík). Nitrit pozitív az összes, Enterobacteriaceae családba tartozó baktérium (E.coli, Klebsiella, Enterobacter, Citrobacter, Serratia, Proteus speciesek. Nitrit negatív a Pseudomonas aeruginosa, az Acinetobacter spp, a Staphylococcus saprophyticus. Negatív nitrit reakció nem zárja ki tehát a húgyúti infekciót, de behatárolja a lehetséges kórokozók körét. A nitrit-próba érzékeny a csíraszámra is, 103 /ml csíraszám alatt nem jelez.
Mikroszkópos vizsgálattal más körülményekre is következtethetünk, haemorrhágiás cystitis esetén a baktériumok és a fehérvérsejtek mellett vörösvérsejteket is látunk. Tripelfoszfát (struvit) kristály (kalcium-ammónium-magnézium foszfát) jelenléte Proteus fertőzésre utal, utóbbi erős ureáz termelése lúgosítja a vizeletet, és így kristályképződéshez vezet. A struvit kövek előzménye csaknem minden esetben korábbi Proteus spp okozta húgyúti infekció.
A vizelet tenyésztése
A vizeletminta tenyésztése több célt szolgál:
- izolálni a kórokozó(ka)t (húgyúti infekciót az esetek 90-95%-ában egyféle baktérium okoz),
- meghatározni a csíraszámot,
- species szintig identifikálni a kórokozót,
- meghatározni az antibiotikum rezisztenciát.
A vizelet tenyésztésére több módszer szolgál, az elv hasonló. A legelterjedtebb módszer egy véres és egy Gram-negatív baktériumok tenyésztésére szolgáló táptalajra (Eozin-metiliénkék vagy McConkey) való leoltás, kalibrált kaccsal vagy automata pipettával. 0.01 ml-t oltunk le, 18-24 órás inkubálás után megszámoljuk a kinőtt telepeket, és megszorozzuk százzal, így kapjuk meg a csíraszámot. A módszer érzékenysége >102 csíraszám esetén közel 100 %-os.
Használhatunk kromogén szubsztrátot tartalmazó gyári készítésű táptalajt is - a baktériumtelepek színe szerint már előzetes identifikálásra is lehetőség van, a specifikus enzimtermelésük alapján a baktériumtelepek eltérő színűekké válnak.
A csíraszám meghatározásánál fontos tisztázni a szignifikáns bakteriuria fogalmát. Nem mindegy, hogy egy mintából milyen csíraszámban tenyészett ki egy kórokozó, de ez is nagymértékben függ a mintavétel idejétől (reggeli első, középsugaras vizelet az ideális), a beteg nemétől, korától és az aktuális tünetektől. Ennek alapján szignifikáns bakteriuriának számítanak a következők:
- Nők akut, nem komplikált cystitise: ≥103 /ml
- Nők akut, nem komplikált pyelonephritise: ≥104 /ml
- Férfiak húgyúti infekcióiban: ≥ 103 /ml
- Hólyagpunkcióval vett minta esetén: ≥ 1 csíra/ml
- Gyerekek akut, tünetes fertőzése: ≥ 102 /ml
- Tünetmentes bakteriuria: ≥ 105 /ml, két egymást követő mintából, ugyanolyan kórokozó esetén
Ugyanúgy, mint a pyuria esetén, ezek sem szigorú határértékek, szemikvantitatív meghatározásról van szó, a nagyságrendeket próbáljuk megbecsülni. A leletet mindig az összes többi körülményt figyelembe véve értékeljük!
Az identifikálás általában a laboratóriumokban szokásos rutin módszerekkel történik, a rezisztencia vizsgálatokat, melyet Magyarországon a legtöbben az EUCAST (European Committee on Antimicrobial Susceptibility Testing) aktuális irányelvei szerint végzik.
Középsugaras vizeletből kitenyészett gyakoribb kórokozók rezisztenciája (%)
|
|
Escherichia coli |
Klebsiella pneumoniae |
Enterobacter cloaceae |
Proteus mirabilis |
Enterococcus faecalis |
Pseudomonas aeruginosa |
Staphylococcus saphrophyticus |
|
Amoxicillin-clavulánsav |
17,7 |
26,4 |
100 |
10,2 |
- |
-* |
0 |
|
Ampicillin |
52,1 |
100 |
100 |
33,9 |
0,4 |
-* |
100 |
|
Cefixime |
7,5 |
22 |
28,6 |
4,7 |
-* |
-* |
0 |
|
Ciprofloxacin |
21,9 |
28,2 |
11,9 |
11,1 |
- |
10,7 |
0 |
|
Ceftriaxon |
6,8 |
22,3 |
14,3 |
2,4 |
- |
-* |
- |
|
Nitrofurantoin |
0,6 |
100 |
100 |
100 |
0 |
-* |
0 |
|
Gentamicin |
3,6 |
15,6 |
7,1 |
10,3 |
34,3 |
7,3 |
0 |
|
Imipenem |
0,1 |
- |
- |
- |
- |
8,4 |
- |
|
Norfloxacin |
21,9 |
28,2 |
11,9 |
11,1 |
- |
- |
0 |
|
Sulfamethoxazol/ trimethoprim |
24,9 |
23,4 |
7,7 |
36,1 |
- |
-* |
6,3 |
*természetes rezisztencia, ’-’ nem vizsgált antibiotikum
Katéteres vizeletből kitenyészett gyakoribb kórokozók rezisztenciája (%)
|
|
Escherichia coli |
Klebsiella pneumoniae |
Enterobacter cloaceae |
Proteus mirabilis |
Enterococcus faecalis |
Pseudomonas aeruginosa |
|
Amoxicillin-clavulánsav |
24,6 |
44,8 |
100 |
22,5 |
- |
-* |
|
Ampicillin |
59,6 |
99,3 |
100 |
52,1 |
1,1 |
-* |
|
Cefixime |
14,7 |
39,4 |
39,7 |
12,6 |
-* |
-* |
|
Ciprofloxacin |
29,5 |
39,9 |
13,8 |
21,9 |
100 |
17,4 |
|
Ceftriaxon |
13,8 |
39,1 |
36,2 |
12,5 |
-* |
- |
|
Nitrofurantoin |
0,8 |
100* |
100* |
100* |
0 |
-* |
|
Gentamicin |
4,6 |
25 |
17,2 |
16 |
43,3 |
7,4 |
|
Imipenem |
0 |
0 |
0 |
1,3 |
- |
9,7 |
|
Norfloxacin |
29,5 |
39,9 |
13,8 |
21,9 |
- |
- |
|
Sulfamethoxazol/trimethoprim |
28,5 |
37,9 |
16,7 |
48,1 |
- |
-* |
*természetes rezisztencia, ’-’ nem vizsgált antibiotikum
Húgyúti infekciók antibiotikus terápiája
Akut cystitis nem komplikált eseteiben nem kötelező a vizelet tenyésztése, ilyenkor empírikusan kezelhetjük a beteget. Empírikus kezelésnél figyelembe kell venni a lehetséges kórokozót és annak antibiotikum rezisztenciáját. A nemzetközi ajánlásokban akut cystitis kezelésében általában a következő gyakorlatot javasolják:
- sulfamethoxazol/trimethoprim 3 nap
- fluorokinolon 3 nap
- béta-laktám 5 nap
- nitrofurantoin 7 nap
- foszfomicin monodózis
A terápia során figyelembe kell venni, hogy csupán empírikus alapon nem adható olyan antibiotikum, amelynél a rezisztencia aránya meghaladja a 10 %-ot. A leggyakoribb húgyúti kórokozó, az E.coli esetén saját adataink szerint mind a sulfamethoxazol-trimethoprim, mind a fluorokinolonok (ciprofloxacin, ofloxacin, norfloxacin, levofloxacin) bőven meghaladja ezt az értéket, a nitrofurantoin, a cefuroxim, cefixim, ceftibuten esetében viszont nem. A foszfomicin korongdiffúziós vizsgálatához az EUCAST nem ad meg határértéket, saját tapasztalatunk szerint a rezisztencia nagyon ritka, még egyébként multirezisztens kórokozók (pl. ESBL termelő Klebsiella pneumoniae) is érzékenyek szoktak lenni. Hatástalan viszont Pseudomonas aeruginosa esetében. Nitrofurantoin csak E.coli, Enterococcus faecalis és Staphylococcus saprophyticus esetében használható, a többi uropatogén baktériumnak természetes rezisztenciája van vele szemben.
Terhes nőknek nem adhatunk fluorokinolont, adható viszont ampicillin, amoxicillin, amoxicillin-clavulánsav, cefalosporinok, nitrofurantoin és foszfomicin.
Akut pyelonephritis
A kórokozó >90 %-ban E.coli, ha a beteg nem hány, orális fluorokinolont szoktak empírikusan adni. Norfoxacin nem jön szóba, csak a vizeletben van terápiás koncentrációban jelen, a veseszövetben nem. Ugyanez vonatkozik a nitrofurantoinra is.
Terápiás lehetőségek akut pyelonephritisben:
- Fluorokinolon (kiv.norfloxacin) 7 nap
- amoxicillin-clavulánsav 10 nap
- cefuroxim 10 nap
- cefixim 10 nap
- sulfamethoxazol-trimethoprim 14 nap
Nők nem komplikált, rekurráló húgyúti infekciója
Akut pyelonephritis esetén hosszabb ideig (2-6 hét) tartó célzott terápiát kell alkalmazni. Rekurráló cystitis esetében, ha a tünetek szexuális aktust követően jelentkeznek, posztkoitálisan alacsony dózisú antibiotikum profilaxis lehet alkalmazni (szulfamethoxazol-trimethoprim, ciprofloxacin, cephalexin, nitrofurantoin.
Évente háromnál több reinfekcióban 6-12 hónapos alacsony dózisú profilaxis javasolt (norfloxacin, nitrofurantoin vagy szulfamethoxazol-trimethoprim).
Komplikált húgyúti infekciók
A vizelet tenyésztése mindig kötelező, gyakrabban számíthatunk multirezisztens kórokozókra. Súlyos esetben, a vizelet minta és haemocultura levétele után az empírikus terápiát azonnal el kell kezdeni.
Empírikus kezelésre javasolt antibiotikumok:
- fluorokinolonok(ciprofloxacin, ofloxacin, levofloxacin), esetleg aminoglikoziddal kiegészítve
- amoxicillin-clavulánsav, szükség esetén aminoglikoziddal kiegészítve
- harmadik generációs cefalosporinok, szükség esetén aminoglikoziddal kiegészítve
- carbapenemek, szükség esetén aminoglikoziddal kiegészítve
- aminoglikozidok
A kezelési idő általában 2-3 hét!
A terápia során a következőket kell figyelembe venni:
- Az Enterococcusoknak természetes rezisztenciájuk van cefalosporinokkal szemben, fluorokinolon (ciprofloxacin, levofloxacin) csak nem komplikált cystitis esetén ajánlott.
- A Pseudomonas aeruginosa gyakran multirezisztens, urológiai osztályokon nozokomiális fertőzéseket okozhat. Természetes rezisztenciája van cefotaximra, ceftriaxonra, amoxicillin-calavulánsavra.
- ESBL termelő E.coli, Klebsiella pneumoniae gyanújakor carbapenem az első választás.
Az alapellátás során a helyesen kiválasztott empirikus kezelés, illetve a megfelelően levett vizeletminta általános és mikrobiológiai laboratóriumi vizsgálata nagy mértékben hozzájárul a beteg mihamarabbi gyógyulásához, a visszatérő fertőzések megszűnéséhez, és megelőzhető a multirezisztens, nozokomiális kórokozók okozta megbetegedések kialakulásáa. A beteg és a közösség érdeke az alapellátásban dolgozó szakemberek és a vizelet feldolgozását végző laboratóriumi szakemberek, mikrobiológusok szakmai kapcsolata.
|
Dr Kákonyi Ildikó |
|
2004-2007-ig a Budapesti Corvinus Egyetem Élelmiszertudomány Karának Mikrobiológia és Biotechnológia Tanszékén végzett kutató munkát. Doktori címét 2012-ben kapta meg. 2007 októbere óta a Corden International (Magyarország) Kft. munkatársa, ahol a Mikrobiológiai laborban, mikrobiológusként dolgozik. |
|
Dr Dobák András |
|
Közfinatszírozott és magán mikrobiológiai és általános laboratóriumi diagnosztikával foglalkozó laboratóriumok munkatársa, majd vezetője lett. Jelenleg a Péterfy Sándor utcai Kórház, Baleseti központ Mikrobiológiai laboratóriumának vezető főorvosa, illetve a Corden Laboratóriumi hálózat ügyvezető igazgatója. A közelmúltig Budapest és Pest megye mikrobiológiai szakfelügyelő főorvosaként tevékenykedett. |



 Dr. Kákonyi Ildikó 1979-ben született Szabadkán. Gimnáziumi végzettsége után tanulmányait Szegeden folytatta a Szegedi Tudományegyetem Természettudományi Karának Biológus szakán, ahol 2004-ben megszerezte diplomáját.
Dr. Kákonyi Ildikó 1979-ben született Szabadkán. Gimnáziumi végzettsége után tanulmányait Szegeden folytatta a Szegedi Tudományegyetem Természettudományi Karának Biológus szakán, ahol 2004-ben megszerezte diplomáját. Dr. Dobák András 1956-ban született Budapesten Orvosi diplomáját 1981-ben szerezte a Semmelweis Orvostudományi Egyetem Általános Orvosi Karán. 1986-ban Orvosi Laboratóriumi Vizsgálatok, majd 1993-ban az Orvosi Mikrobiológia szakorvosi végzettségét is megszerezte.
Dr. Dobák András 1956-ban született Budapesten Orvosi diplomáját 1981-ben szerezte a Semmelweis Orvostudományi Egyetem Általános Orvosi Karán. 1986-ban Orvosi Laboratóriumi Vizsgálatok, majd 1993-ban az Orvosi Mikrobiológia szakorvosi végzettségét is megszerezte.
