A beteg-együttműködés a terápiás siker záloga - I. rész
Magyarországon a beteg-együttműködés nemzetközi összehasonlításban is gyenge, ami közvetlenül veszélyezteti a gyógyszeres kezelések eredményességét a kiemelkedően sok beteget érintő krónikus betegségekben.
A betegek optimális gyógyszeres kezelése a gyakorlatban leginkább azt jelenti, hogy megpróbáljuk megtalálni azokat a készítményeket, hatóanyagokat, amelyek feltételezhetően a leginkább jótékony hatást gyakorolják valamely megbetegedésre. Az ideális terápia beállítása azonban korántsem jelenti azt, hogy az irodalmi adatok alapján várt kedvező hatások a hétköznapi életben, a hétköznapi beteg esetében is érvényesülni fognak. Egészen egyszerűen fogalmazva: hiába írjuk fel nagy kardiovaszkuláris kockázatú betegünknek a leghatásosabb sztatint a megfelelő dózisban, ha a beteg nem szedi be. A nemzetközi tanulmányok arról árulkodnak, hogy több a terápiás javaslatokat nem követő beteg, mint az, aki betartja orvosa utasításait.
Nemzetközi helyzetkép
Az elmúlt évtizedekben a megbetegedések eltolódtak a krónikus kórképek irányába. Ezek a kórképek hosszan tartó gyógyszeres (és nem gyógyszeres) kezelést kívánnak meg, ez pedig a beteg aktív közreműködését, egyetértését, figyelmét igényli.
A szakirodalom a különböző országokban mért adatok tekintetében igen vegyes képet mutat. Általánosságban elmondható, hogy nagyságrendileg a betegek fele tartja be a javasolt gyógyszeres kezelést. Számos publikáció jut arra a megállapításra, hogy a betegek együttműködése egyéb tényezők mellett erősen összefügg az országok fejlettségével. Az 50% körüli érték a fejlett világban érvényes, a fejlődő országokban ennél lényegesen rosszabb lehet a beteg-együttműködés mértéke. A betegek együttműködésének mértéke természetesen eltér a különböző terápiás területeken, amit jól alátámasztott DiMatteo 2004-es publikációja, amely 569 vizsgálat adataiból vonta le következtetéseit. Ebben az elemzésben az átlagos adherencia 75,2%-nak adódott, s a vizsgált terápiás területeken 65,5% és 88,3% között szóródott. A közlemény tehát 50%-nál kedvezőbb átlagos betegegyüttműködésről számolt be, ám hangsúlyozni kell, hogy az alapadatokat 1998 előtti vizsgálatokból merítette, ami korlátozza a számszaki eredmények elfogadhatóságát.
Az asztma és a cukorbetegség tekintetében is igen kedvezőtlen nemzetközi adatok állnak rendelkezésre: feltételezhető, hogy e betegségcsoportokban a betegek kevesebb mint fele tartja be a rendelt terápiát. Wogen vizsgálatai szerint a beállított valsartant a betegek 63%-a szedte 1 év után, míg ugyanez az arány az amlodipin és a lisinopril esetében 53%, illetve 50% volt. Egy másik vizsgálat szerint 1 évvel a terápia megkezdése után a betegek 62%-a szedte a beállított ACE-gátlókat, 54%-uk a kalciumcsatorna-blokkolókat és 42%-uk a diuretikumokat. Szintén az USA-ból származó adatok támasztják alá (ld.. ábra), hogy mind a primer, mind a szekunder prevencióban a betegek 60%-a elhagyja az életfontosságú koleszterinszint- csökkentő hatóanyagok szedését.
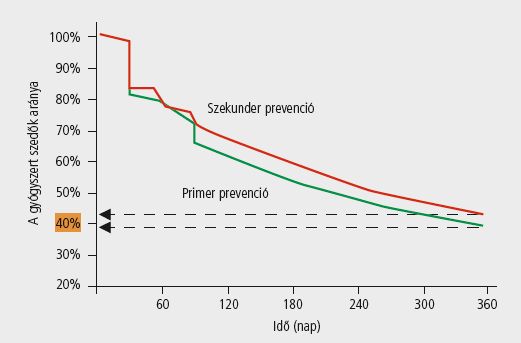
A fentiekben olyan krónikus terápiákról esett szó, amelyeket a betegnek – ha egyszer a kezelést beállították – jellemzően élete végéig, ritkább esetben egy kívánatos célérték eléréséig rendszeresen folytatnia kell az elvárt terápiás hatás eléréséhez. Láttuk azt is, hogy a betegek együttműködése az esetek felében kívánnivalót hagy maga után. Mit is jelent ez a gyakorlatban? A kezelőorvos és a nem együttműködő beteg számára nyilván azt, hogy elmarad a várt terápiás hatás. A rossz beteg-együttműködés a legfontosabb oka például a rosszul kezelt magas vérnyomásnak, és a megfelelő beteg-együttműködés igazoltan javítja a terápia eredményességét, csökkenti a hypertonia szövődményeinek előfordulási gyakoriságát. Olyan vizsgálati eredmények is rendelkezésünkre állnak, melyek szerint a nonadherens betegek körében csupán 18%-ban, az adherens betegek körében viszont 96%-ban sikerült elérni a célvérnyomást.
Egy 2006-ban publikált vizsgálat azzal foglalkozott, hogy hogyan függ össze az ischaemiás szívbetegek és cukorbetegek mortalitása az adherenciájukkal.Az elemzés végkövetkeztetése: a rossz adherencia gyakorlatilag éppen olyan eredményre vezet, mint ha a beteget egyáltalán nem kezelnénk.Mindezek alapján kijelenthető, hogy legalább minden második krónikus betegségben szenvedő betegünk a szakmailag megalapozott gyógyszeres kezelés ellenére éppen olyan prognózissal rendelkezik, mint ha nem kezelnénk őt. Betegeink gyógyulási esélyeit tehát nem azzal tudjuk leginkább javítani, ha egy még újabb, még modernebb szerre váltunk, hanem azzal, ha növeljük együttműködő pácienseink számát.
Az elmaradó terápiás eredmény nyilván jelentős többletterheket jelent a társadalom számára, szövődmények, költséges kórházi kezelések formájában, és felesleges kiadásokkal szembesülünk minden olyan esetben, amikor a beteg kiváltja, de nem, vagy nem a javaslatnak megfelelően használja fel a gyógyszerét.
A Pharmaceutical Group of the EU (PGEU) 2008-as kiadványában található számítások szerint az Európai Unióban évente 194 500 haláleset egyértelműen a gyógyszerek hibás adagolására és az adherencia hiányára vezethető vissza, ami 1,25 milliárd euró többletkiadásnak felel meg. Az USA-ban az adherencia hiányára visszavezethető költségeket 2001-ben 1,95 milliárd euróra becsülték.
Azt hihetnénk, hogy az adherencia javítása jelentősen növelné a finanszírozók kiadásait. A szakirodalom szerint ennek éppen az ellenkezője igaz: az adherencia javítását célzó programok már rövid távon is megtérülnek a finanszírozó számára. A látszólagos ellentmondás mögött számos magyarázó tényező húzódik meg; a legfontosabb az, hogy az adherencia hiányára visszavezethető szövődmények kezelése óriási összeget emészt fel. A másik tényező, hogy a kezelőorvosok igen sokszor csupán azért váltanak olcsóbbról költségesebb gyógyszeres terápiára, mert a rossz adherenciából fakadóan nem látják a beteg állapotának javulását. A beteg megfelelő követése és az adherencia javítása nagyon sok esetben együtt jár a felesleges gyógyszerfogyasztás csökkenésével is, ami szintén a költségek csökkenésének irányába hat.
A teljes cikk az Orvostovábbképző Szemle 2010. 17. évf. 4.számában olvasható.




