A beteg-együttműködés a terápiás siker záloga - II. rész
Magyarországon a beteg-együttműködés nemzetközi összehasonlításban is gyenge, ami közvetlenül veszélyezteti a gyógyszeres kezelések eredményességét a kiemelkedően sok beteget érintő krónikus betegségekben.
Magyarországi pillanatkép
A fentiek rámutattak arra, hogy a krónikus betegségek esetében alapvető a megfelelő beteg-együttműködés elérése, és az is világosan látszik, hogy a nemzetközi példák alapján a betegek jelentős része nem követi a javasolt kezelést. A szakirodalom azt is megállapítja, hogy a betegek együttműködése összefüggést mutat az országok fejlettségével: a fejlődő országok rosszabb eredményeket tudnak felmutatni.
Már csak az a kérdés, milyen a helyzet hazánkban, mit mutatnak a magyar gyógyszer-felhasználási adatok. Sajnos a legtöbb népbetegséget tekintve kiábrándítók az eredmények. Ha elfogadjuk az ország fejlettsége és a beteg-együttműködés közti összefüggést, akkor távolról sem sorolhatjuk magunkat a fejlett országok közé. Megvizsgáltuk az Országos Egészségbiztosítási Pénztár (OEP) finanszírozási adatai alapján, hogy 2 havi gyógyszerkihagyást tolerálva a betegek mekkora hányada tartja a terápiát 6, illetve 12 hónappal a kezelés megkezdése után. A lipidszint-csökkentő készítmények (sztatinok) kapcsán például 22%-nak adódott azoknak a betegeknek az aránya, akik a számukra rendelt gyógyszert egy évvel a kezelés megkezdését követően is megfelelően kiváltják. Feltételezhetjük, hogy ténylegesen még kevesebben veszik be a gyógyszereket. Tekintettel a lipidszint-csökkentő terápiában részesülő népesség nagyságára, ez hatalmas veszteség a társadalom számára.
Az OEP adatai alapján az orvosok évente nagyjából 300 millió terápiás napnyi (DOT) vérzsírcsökkentőt írnak fel betegeiknek, ez több mint 8 millió doboz gyógyszert jelent, hozzávetőleg 30 milliárd forint értékben.18 A fentiek alapján ennek az összegnek egy jelentős részét terápiás eredmény nélkül költjük el, főleg ha azt vesszük figyelembe, hogy a sztatinkezelés terápiás előnyei (mortalitás- és morbiditáscsökkenés) leginkább az egy éven túli kezelések eredményeként jelentkeznek. A helytelen vagy rendszertelen gyógyszerszedés közvetett költségeit – a szövődményeket, a polipragmáziát, a hatóanyagok közti „ugrálással” kapcsolatos egészségügyi kockázatokat – is figyelembe véve felmerül, hogy több millió doboz sztatinkészítményt és több milliárd forintot fecsérelünk el, és akkor még csak a koleszterinszint-csökkentőkről beszéltünk.
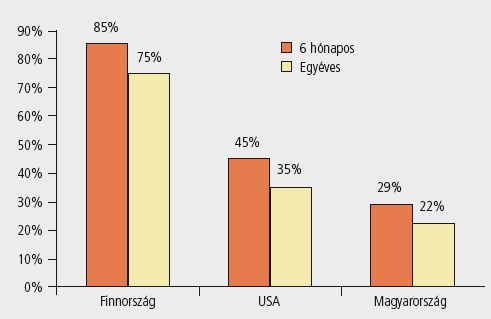
A hazai finanszírozási adatok elemzéséből levont következtetéseket erősíti, ha a terápiás területen tapasztalható tendenciákat más országokban vesszük szemügyre. Az. ábra – amely a lipidcsökkentők hathavi és egyéves perzisztenciáját tünteti fel külföldön és hazánkban – jól mutatja, hogy a hazai helyzet drámai a finn adatok tükrében, de az amerikai számokhoz képest is jelentős elmaradásban vagyunk.
A vérnyomáscsökkentők és az antidiabetikumok esetében jelenleg folynak azok a finanszírozási adatokat feldolgozó elemzések, amelyektől a nemzetközi publikációkkal összehasonlítható eredményeket várunk. A lipidcsökkentőknél tapasztalt igen kedvezőtlen adherencia és a nemzetközi értékek alapján a megfelelően együttműködő betegek arányát a magas vérnyomás esetében 35–45%-ra, cukorbetegség esetében 45–55%-ra becsüljük. Becslésünket alátámasztja a Doró Péter és munkatársai által végzett elemzés, amely az 1998 és 2004 közötti időszak adherenciáját vizsgálta szintén az OEP finanszírozási adatai alapján az orális antidiabetikumok területén. A szerzők 2005-ös cikkükben 47,9% és 49,2% közötti adherenciáról számoltak be.
A beteg-együttműködés tényezői
A meghökkentő adatok láttán érdemes elgondolkodni azon, hogy a gyógyszerek megfelelő hasznosulását mely tényezők akadályozzák. Számos olyan tényezőt találunk, amely közvetlenül azzal van kapcsolatban, hogy a beteg miként működik együtt kezelőorvosával a megfelelő terápia érdekében, azaz nem farmakológiai sajátosságokra vezethető vissza:
• A beteg a kezelőorvosa által rendelt gyógyszert nem feltétlenül váltja ki a gyógyszertárban. Ennek oka lehet feledékenység, a betegségérzet hiánya vagy az orvosi utasítás egyéb okból történő „felülírása”.
• A kiváltott gyógyszert a beteg nem veszi be, az előbbiekhez hasonló okokból.
• A gyógyszert a beteg beveszi ugyan, de nem a megfelelő gyakorisággal, időpontban, adagban, vagy nem az alkalmazási előiratban szereplő módon.
• A gyógyszeres terápiát a beteg idő előtt abbahagyja vagy félbeszakítja, például azért, mert javulást érez egészségi állapotában, visszanyeri pszichológiai biztonságát, gyengül a betegségtudata, zavarják az esetleges mellékhatások, vagy egyszerűen valamiért „nem ér rá” a következő terápiás adag felíratására, kiváltására (pl. nyaral, balesetet szenved és ágyba kényszerül, magánéleti válságot él át stb.).
• A gyógyszeres terápia nem követ világos kezelési stratégiát, így a beteg indokolatlanul vált hatóanyagot, kezd el párhuzamos kísérő terápiát más hatóanyaggal, változtat dózist stb.
A nem megfelelő beteg-együttműködés mögött meghúzódó tényezők sokfélék. Mint utaltunk rá, kiemelkedő szerepe van egy társadalom szociális és humán fejlettségének, általános szociokulturális vonásainak, amelyek közvetlenül befolyásolják, hogy az emberek miként gondolkodnak egészségükről és a betegségekről, milyen életvitelt folytatnak, mennyire vállalnak felelősséget saját egészségi állapotukért, és mit tesznek egészségük megóvása érdekében. Különösen fontos emellett a gyógyszerrel kezelt betegségnek a jellege: egyes (pl. pszichiátriai) kórképekben a betegségtudat nem alakul ki vagy nem internalizálódik, ami szükségképpen akadályozza a beteg-együttműködést. Ha a tünetek nem súlyosak vagy nem zavarók, a beteg kevésbé érez „objektív” kényszert a megfelelő együttműködésre. Fontos szerepet játszanak még a beteg általános egészségi állapota, mentális és fizikai aktivitási szintje, családi kötelékei, anyagi helyzete.
Abban, hogy hazánkban nemzetközi viszonylatban különösen kedvezőtlen a helyzet, a lakosság alacsony fokú egészségtudatosságán kívül közrejátszik az is, hogy a beteg-együttműködés javítása az egészségügyben dolgozó szakemberek részéről is szemléletváltást igényel: felértékelődik a beteggel való konzultáció és az edukáció, az orvos–beteg találkozások „napirendje” és célja kiegészül az egészség megóvásával és fejlesztésével kapcsolatos erőfeszítésekkel, tudatossá válik a terápia követése, a kezelőorvos a gyógyuláshoz szükséges ismeretek kizárólagos birtokosából fokozatosan a beteg „mentorává” válik.
Mindez segíti a betegeket ama készségek és attitűdök megformálásában, amelyek felelősebb és felvilágosultabb egészség-magatartáshoz vezethetnek. Különösen fontos szerep hárul e tekintetben a háziorvosokra, a krónikus betegségeket gondozó szakambulanciákra (pl. diabetológia, lipidológia), illetve a gyógyszerészekre. Ezzel párhuzamosan a gyógyszeripari vállalatok működési modelljének is át kell alakulnia: immár világosan látszanak annak a „hagyományos”, rövid időhorizontú üzleti megközelítésnek a korlátai, amely a termékszintű promócióban új betegek bevonását célozza meg, a terápia fenntartásának azonban nem szentel elegendő figyelmet.
A teljes cikk az Orvostovábbképző Szemle 2010. 17. évf. 4.számában olvasható.




