Az artériás trombusképződés kettős mechanizmusa
Az arterioszklerózis gyakran az érlumen átmérőjének érdemi csökkenése nélkül kialakuló, megrepedésre hajlamos plakk képződéséhez vezető állapot, amely sokszor megelőző klinikai tünetek nélkül, egyből akut koronária szindrómaként diagnosztizálnak. Kezelésében alapvető fontosságú a trombusképződés megelőzése.
I. Bevezetés
A fejlett világ vezető haláloki tényezője továbbra is a szív-érrendszeri megbetegedésekből fakadó mortalitás, amelyen belül a legtöbb fatális eseményért az akut koronária szindróma (ACS) felelős (1). Az ACS hátterében az esetek döntő hányadában a szív koszorúér-rendszerének valamely pontján bekövetkező plakk-ruptúra áll, amely során az artériás vérrögképződés folyamata aktiválódik, limitálva vagy teljesen megszüntetve az adott szívizom-terület vérellátását (2).
Bár az arterioszklerózis folyamata jól ismert, továbbra sem tudjuk megbízhatóan előre jelezni, hogy melyik plakk indult el az instabilitás útján és fog rupturálni belátható időn belül: bár az instabilitás több fontos jellemzőjét sikerült azonosítani, az ehhez szükséges vizsgálómódszerek nem kellően megbízhatóak és túlzottan invazívak ahhoz, hogy rutinszerűen alkalmazható szűrőmódszerré váljanak (3). Klinikai értelemben a plakk-ruptúra előre jelzése amiatt is kimondottan nehéz, mert a korábbi elképzelésünkkel ellentétben az arterioszklerózis nem egy folyamatosan progrediáló érszűkületként (negatív remodelling) jellemezhető folyamat, hanem gyakran a lumen átmérőjének érdemi csökkenése nélkül kialakuló, megrepedésre hajlamos plakk képződéséhez vezető állapot (pozitív/expanzív remodelling), amely sokszor megelőző klinikai tünetek nélkül, egyből ACS-ként kerül diagnosztizálásra. Emiatt a jelenleg alkalmazott specifikus gyógyszeres kezelés fő célja a rupturált plakk és az esetleges stent-implantáció esetén beinduló véralvadási kaszkád gátlása, a vérrög-képződés és a teljes koszorúér-okklúzió kialakulásának megakadályozása.
A koronáriákban kialakult trombus aktivált, összekapcsolódó vérlemezkék halmaza, amelyet a véralvadási kaszkád révén képződő fibrinháló stabilizál (4). Fontos hangsúlyozni, hogy bár a koronária-trombózis döntően vérlemezke-függő folyamat, a trombocita akitváció, -aggregáció és a koagulációs kaszkád aktivációs lépései egymással szorosan összehangoltan zajlanak (1. ábra).
II. A trombocita-aktiváció fő útvonalai
1. A tromboxán-függő aktiváció:
A vérlemezke-aktiváció és -aggregáció legrégebben ismert bénítási lehetősége a tromboxán A2 (TxA2) szintézisének gátlása. A TxA2 a trombocitákban arachidonsavból képződik a ciklo-oxigenáz 1 (COX-1) enzim révén, és saját receptorán keresztül közvetíti a vérlemezke-aktiváló és -aggregációt kiváltó hatást. A COX-1 enzim irreverzibilis acetilációja révén az aszpirin hatékonyan gátolja a TxA2 képződést és az aggregációt, emiatt az ACS kezelésének jelenleg is alapja (1. ábra) (4).
2. ADP-indukálta trombocita-aktiváció
A vérlemezkék denz granulumaikban jelentős mennyiségű ADP-t tárolnak, amit aktivációs stimulus hatására környezetükbe ürítenek. Az ADP két specifikus receptorán (P2Y1 és P2Y12) keresztül erélyes trombocita-aktivációt és következményes -aggregációt hoz létre. Az utóbbi évek kutatásai alapján az aktivációban és a stabil, végleges aggregátum létrejöttében fontosabb szerepet játszik a P2Y12-receptor; ennek gyógyszeres gátlása (pl. clopidogrel, prasugrel, ticagrelor) központi jelentőségű az arteriás trombusképződés megakadályozásában (1. ábra). Mivel az ADP-függő aktiváció COX-1-gátló szer alkalmazása mellett is létrejöhet, a trombusképződés hatékony kivédésére ACS esetén a TxA2-szintézis gátlása mellett a P2Y12 ADP-receptor egyidejű, kombinált bénítása indokolt (5). A kombinált vérlemezke-gátló kezelés előnye különösen jelentős akkor, ha az ACS ellátása során koronária-intervenció történik stent-beültetéssel, hiszen a stent-implantáció fokozott trombogenitású állapotot jelent bizonyos ideig (5).
3. Trombin-függő aktiváció
Bár a trombin a véralvadási kaszkád végső közös lépésének aktivátora, az egyik legpotensebb és legfontosabb trombocita-aktivátor is egyben, ami jól mutatja a primer hemosztázis és a véralvadási kaszkád szoros kapcsolódását és összehangoltságát (4). Jelenlegi tudásunk szerint a trombin több ismert specifikus receptora (PAR-1, PAR-4) közül a trombocita-aktiváció és -aggregáció szempontjából a PAR-1 a legnagyobb jelentőségű (4). A jelenleg klinikai tesztelés (fázis 3) alatt álló PAR-1-gátló molekulák (pl. vorapaxar) valódi klinikai értékét még nehéz megítélni az aspirin+P2Y12-receptor-gátló kezeléshez képest, mindenesetre a trombin-indukálta vérlemezke-aggregáció egy eddig gyógyszeresen nem befolyásolt, de fontos terápiás célpont lehet az arteriás vérrögképződés megakadályozására.
III. A véralvadási rendszer kapcsolódása a vérlemezke-aggregációhoz
Bár az artériás trombusképződés során a trombocita-aktiváció és a véralvadási kaszkád beindító mechanizmusai különfélék, a két folyamat végső lépései jelentős mértékben kapcsolódnak egymáshoz, emiatt elválasztásuk mechanisztikus értelemben érthető, de in vivo nem elképzelhető (1. ábra) (4).
Fontos, hogy a korábbi elképzeléssel szemben, ami a koagulációs kaszkádot egy „extrinsic” és egy „intrinsic” útvonal valamelyikén keresztül aktiválható rendszerként jellemezte, jelenleg a szöveti faktor (TF) által aktivált extrinsic út jelentőségét hangsúlyozzuk a folyamat beindításában (4). Ezt támasztja alá az is, hogy az intrinsic útvonal koagulációs faktoraiban (XII, XI, IX) bekövetkező funkcióvesztő változás nem okoz érdemi vérzékenységet (4). A modern szemlélet szerint a plakk-ruptúra során szabaddá váló szubendotheliális felszínekből, illetve a gyulladásos sejtek felszínéhez kötött formából felszabaduló szöveti fakor a VII-es faktorral komplexet képezve aktiválja a X-es véralvadási faktort. A Xa faktor központi szerepű, hiszen rajta konvergál az extrinsic és intrinsic útvonal, és az Va kofaktrorral a trombociták kifordult foszfolipid membránján a protrombináz (tenáz) komplexet alkotva aktiválja a protrombin molekulát. Fontos, hogy az aktiváció jelentős amplifikációval is jár, azaz egy tenáz-komplex kb. 50 protrombin molekulát aktivál trombinná. A Xa faktor gyógyszeres gátlása teoretikusan tehát amiatt előnyös, mert hatékonyan képes gátolni a véralvadási kaszkádot egy jelentős amplifikációs lépés előtt, továbbá a trombinképződés blokkolásával az egyik legpontensebb trombocita stimuláló anyag képződését is megelőzi.
Összefoglalás
Bár az artériás trombus-képződésben alapvető és döntő jelentőséggel bír a trombocita-aktiváció és -aggregáció, a primer hemosztázis folyamata nem elválasztható a mindeközben végbemenő koagulációs lépésektől: az aktivált trombociták kifordult foszfolipid felszíne elengedhetetlen számos véralvadási faktor aktivációjához, a közben keletkező trombin pedig erélyes trombicita-aktiváló hatású. Ugyan ACS esetén az irreverzibilis COX-1 gátláson és a P2Y12-bénításon alapuló, kettős trombocita-aggregáció gátlás klinikai előnyei egyértelműek a visszatérő trombotikus folyamatok kivédésében, a trombin által közvetített vérlemezke-aggregációt és a koagulációs kaszkád aktivációját ezen kombináció érdemben nem befolyásolja (5). Mivel a Xa faktor direkt antagonistái hatékonyan gátolják a trombin képződését, alkalmazásuk előnyös lehet mind a koagulációs lépések, mind a trombin-okozta vérlemezke-aktiváció kivédésében.
Fontos hangsúlyozni, hogy az ACS kezelésében a trombusképződés megelőzésére alkalmazott gyógyszeres protokollok valódi értékét csak a protokoll hatékonyságát és biztonságosságát körültekintően elemző klinikai vizsgálatok után lehetséges megítélni, mivel a nettó klinikai előny a trombotikus szövődmények és a vérzéses események érzékeny egyensúlyán alapszik. Ezen túlmenően többszörös kombinációk alkalmazása esetén kritikus fontosságú lehet az egyes alkotórészek dózisának gondos megválasztása is, hiszen az egymással összefüggő folyamatokat befolyásoló szerek együttes alkalmazása során jelentős szinergizmus lehet a végső hatás tekintetében.
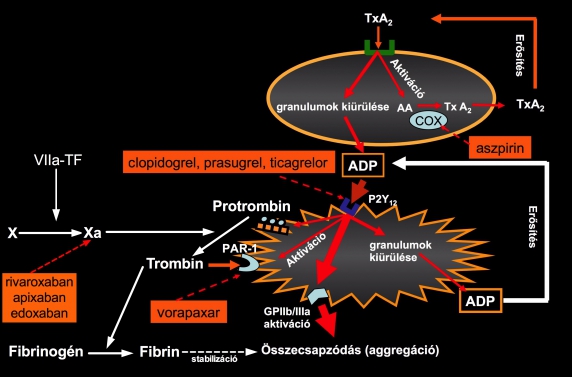
1. Ábra.
A vérlemezke-aktiváció és -aggregáció kapcsolata a koagulációs kaszkád folyamataival. A narancsszínű szövegdobozok az egyes lépések specifikus gyógyszeres gátlószereit jelenítik meg.
Referenciák
1. Roger VL, Go AS, Lloyd-Jones DM et al. Heart disease and stroke statistics--2012 update: a report from the American Heart Association. Circulation 2012;125:e2-e220.
2. Cimmino G, Conte S, Morello A, D'Elia S, Marchese V, Golino P. The complex puzzle underlying the pathophysiology of acute coronary syndromes: from molecular basis to clinical manifestations. Expert Rev Cardiovasc Ther 2012;10:1533-43.
3. Rosa GM, Bauckneht M, Masoero G, et al. The vulnerable coronary plaque: update on imaging technologies. Thromb Haemost 2013;110(3). [Epub ahead of print]
4. Mackman N. Triggers, targets and treatments for thrombosis. Nature. 2008;451:914-8.
5. Hamm CW, Bassand JP, Agewall S et al. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J 2011;32:2999-3054
A KVÍZKÉRDÉSEK MEGVÁLASZOLÁSÁHOZ KATTINTSON IDE!



