A magyarországi demencia ellátás ápolásszakmai vonatkozásai, fejlesztési lehetőségei
2050-re 18%-ról 30%-ra nő a 65 éven felüliek aránya és négyszeres lesz a mozgásában korlátozott, önmagát ellátni képtelen, fizikai és mentális hátrányokkal küzdő idősek száma. Ennyi idős, nagyrészt demens beteg ember ellátására kell felkészülni.
BEVEZETÉS
A XXI. század első felében három nagy robbanás rázza meg a világot: az információ- és népességrobbanás, illetve az élettartam növekedése. Jelenleg 7,3 milliárd ember él a Földön, ebből 617 millióan 65 év fölöttiek, ez azonban 2050-re 1,6 milliárd főre emelkedik. A világ elöregedési statisztikáját Japán, illetve Európa országai vezetik. [3.]
1980-ban 20 fő 65.-/65 év feletti korú jutott 100 fő aktív korúra, ez az érték 2015-re 40%-al emelkedett. A szakértők előrejelzése szerint az OECD országokban 2050-re 53 fő 65.-/65 év feletti korú jut majd 100 dolgozó korúra, mely szerint a következendő 30 évben 90%-os emelkedés várható.[1.]
A demencia, mint népegészségügyi probléma/ Nemzetközi kitekintés
A WHO adatai szerint a világon jelenleg 47,7 millió fő a demenciával élők száma, ez évente kb. 10 millióval nő. Becslések alapján 2030-ra a várható demens érintettség 82 fő millió lesz, 2050-re pedig elérheti a 152 millió főt.[4.]
Az OECD becslése szerint 2000-ben 5,9 millió fő volt a demenciával érintett lakos az Európai Unió tagállamaiban, azonban az érintettek száma 2018-ban már 9,1 millióra nőtt a 60 év feletti lakosság körében (növekedési mutató: 54,23%). Jelenleg Nyugat-Európa népessége 169.533.500 fő, melynek 7,2%-a demens, és a 90 éven felüliek 30%-a érintett. [4.]
Az egyébként is riasztó adatok növekedési tendenciája miatt a demenciát népegészségügyi problémává nyilvánították. Bizonyítást nyert, hogy a kockázati faktorok kontrolljával 35%-kal csökkenthető a demencia kialakulása, ezért a megelőzés a népegészségügyi programokban prioritást élvez. [12.]
A demens betegek száma és a családok érintettsége Magyarországon
Az öregedés Magyarországon is egyre aggasztóbb méreteket ölt. Hazánk népessége jelenleg 9.675.000 fő. A népesség korösszetétel változásának és az elöregedés folyamatának legfontosabb indikátora az öregedési index. 2005-ben az öregedési index 99,9% volt, 2010-ben ez a szám már 112,6%-ra, míg 2019-ben 132,9%-ra emelkedett.[11.] Hazánkban a nyugdíjkorhatárt elérő lakosok 10%-a fogyatékossággal élő, 25%-a egy, vagy több krónikus betegségben szenved. A 60 évnél idősebb korosztály 61%-a nő, 47%-nak tartós betegsége van: 10%-nak három, vagy ettől több, a 75-80 éves korosztály 59%-a pedig teljesen egyedül él.[4.][6.]
2050-re 18%-ról 30%-ra emelkedik majd a 65 éven felüliek aránya és négyszeres lesz a mozgásában korlátozott, önmagát ellátni képtelen, fizikai és mentális hátrányokkal küzdő idősek száma.[9.] Ennyi idős, nagyrészt demens beteg ember ellátására kell felkészülnie mind az egészségügyi, mind a szociális rendszernek, hogy megbirkózzon a kihívásokkal.
Jelenleg a demenciával élők száma hazánkban 250-300 ezer főre tehető, ami azt jelenti, hogy az összlakosság közel 3%-a demenciától szenved.[4.] Kutatások világítottak rá arra, hogy demens betegek ellátásával összefüggésben pszichés zavarok, betegségek alakulhatnak ki a segítőknél is, így a családtagok, hozzátartozók, illetve a betegeket ellátó szakemberek 50%-a is érintett lehet. A segítőkben kialakuló zavarok, betegségek közül arányaiban a depresszió (75%) és az alvászavarok (45%) vezetnek.[6.] Az érintettek száma a betegekkel és a segítőkkel együtt több, mint 1 millió főre tehető, ami a teljes magyar lakosság 10%-át jelenti.[4.]
Ágyszámok, férőhelyek, szolgáltatások
A demencia szakterületi kompetencia szintjén a geriátria, neurológia, pszichiátria, ellátási szintjén pedig az egészségügyi és a szociális ellátások körébe tartozik - sokszor látványos átfedésekkel.
2018-ban a hazai egészségügyi ágazaton belül működő 164 fekvőbeteg intézményben a kórházi ágyak száma 69.286 volt, ebből az összes, működő krónikus ágyszám 26.959, melyből a krónikus ellátás 8907, a rehabilitációs ellátás 15.038, és az ápolás 3014 ágyon valósult meg.[13.] „Az ágyak területi eloszlása egyenetlen, a 10 ezer lakosra jutó ágyszám tekintetében tizennégyszeres különbség adódik a legalacsonyabb es legmagasabb érték között (0,6; 8,5)”.[2.]
Szakorvos hiányában Magyarországon elégtelenül működik az aktív geriátriai ellátás. A kórházak kevés geriátriai osztályt képesek működtetni a még praktizáló, idős szakorvosokkal. Jelenleg nincs geriátriai szakrendelés és geriátriai nappali kórházi rendszer- előfordulásuk, működtetésük esetleges, továbbá nincs geriátriai (mobil, térségi-területi) konzulensi rendszer sem.[10.]
2019 végén 52.154 idős embert gondoztak tartós 835 bentlakásos elhelyezést nyújtó intézményben . A 12 férőhely feletti ellátási formákat figyelembe véve 14.751 férőhellyel működik az idős-, krónikus beteg és fogyatékos ellátás lakóotthonokban és támogatott lakhatási formában (kihasználtság >96%). A lakók 92%-a 65 év feletti, magas arányú a 80–89 éves korosztállyal.[13.] Az ellátottak csupán 13,5%-a nem igényel szakápolást, így megdöbbentő, hogy 2015-ben a 835 lakóotthonokból csak 135 rendelkezett szakápolási tevékenységre jogosító működési engedéllyel (16,1%). 6 megyében egyáltalán nem voltak szakápolási engedéllyel rendelkező intézmények, amely jól ábrázolja a területi ellátás elégtelenségét, ugyanakkor megkérdőjelezi a működő bentlakásos intézetek 86,5%-ánál a lakók élethosszig tartó komplex ellátásának képességét és jogszerűségét.
A szabad kapacitások területi eloszlása és minősége változó, a hozzáférés egyenlőtlen. Két megye (Somogy, Szabolcs-Sz-B) 25 járásában az ellátottak száma meghaladta a férőhelyekét, de vannak olyan lefedetlen földrajzi területek is, ahol egyáltalán nincsenek bentlakásos intézetek, ápolási osztályok, így az idős/demens emberek ellátása nem megoldott. A hosszú, akár évekig tartó férőhely-előjegyzések 50%-a mindkét szektorban a rászorulók halála miatt szűnik meg, nem pedig azért, mert időközben sikerült megoldani az elhelyezésüket.
A szakápolás és a szociális gondozás anomáliái
2010-ben és 2015-ben végzett hazai tanulmányok igazolták, hogy a bentlakásos otthonokban élők mintegy 40-50%-a, a kórházi ápolási osztályokon ellátott betegek 25-30%-a középsúlyos-, vagy súlyos fokú demenciában szenved, folyamatos felügyeletet igényel, ezért szakápolási tevékenységek végzésére az egészségügyi-, és a szociális intézményekben is szükség van. [14.], [15.]
A két területre jellemző a párhuzamos, nem összehangolt ellátás. Az ápolási tevékenységek néhol átfedéseket mutatnak még annak ellenére is, hogy azokat másfajta ágazati filozófia, eltérő hatáskörök, szakmai protokollok, szakmai minimumfeltételek, követelményrendszerek, bekerülési kritériumok, illetve egymástól különböző – mindkét szektorban jellemzően elégtelen- finanszírozás keretei között végzik. [2.]
Szakmai és betegbiztonsági szempontból aggályos lehet, ha az ápolói tevékenységeket az egészségügyi szakképzésben részesített szakápolók helyett szociális ellátásra trenírozott gondozókkal végeztetik, ugyanis jelentős különbségek mutatkoznak a képzések tartalmában, színvonalában, átjárhatóságában, valamint az érintettek küldetés- és hivatástudatában, szakmai attitűdjében, kompetenciáiban, miközben pl. ugyanazt az idős, multimorbid, demens beteget kell ellátni mind az egészségügyben, mind a szociális ellátás területén.
Magyarországon a magasan képzett, idős/demens ellátásában jártas egészségügyi szakdolgozói létszám elégtelen, a szakmán belüli elöregedés miatt csökkenő tendenciát mutat, visszapótlásuk nem megoldott. A MESZK Országos Felnőtt Ápolás Szakmai Tagozata a szakmai minimumfeltételeket(3) alapul véve 2016-ban számításokat végzett. Ennek alapján a 27.000 kórházi krónikus ágy mellett közel 9700 fő ápoló, 270 fő dietetikus, 540 fő gyógytornász, 450 fő gyógymasszőr foglalkoztatása az elvárt. Ezzel párhuzamosan az egészségügyi szakdolgozók jelenléte a szociális ellátásban jóval alacsonyabb. A humánerőforrás-ellátottság vizsgálata egy érdekes jelenségre világít rá. Ha a két ellátási terület munkaügyi és HR adatait kielemezzük feltárható a magyar egészségügyi és szociális működésre oly jellemző „fantomlétszám-jelenség”. Ennek lényege, hogy a szakemberek jelentős része másod és harmadállások révén ingázik a szektorok között, mert csak így lehet fenntartani és működtetni a két rendszert.
Ez a típusú szakmai átjárás jellemzi a demencia-centrumokat és járóbeteg ellátást, az akut és krónikus egészségügyi szakellátást nyújtó intézményeket, továbbá az alapellátást, az otthonápolási szolgáltatásokat és a szociális ellátás területét.
Az egészségügyben évek óta elmarad a krónikus szolgáltatások és a finanszírozás fejlesztése, pedig az igény óriási és folyamatosan növekedő tendenciát mutat. A demenciában szenvedő betegek ellátása költséges, így a probléma megoldása többnyire az állami fenntartású intézmények vállán marad. Óriási szakadék tátong az állami, illetve az egyházi-, alapítványi-, vagy magán szolgáltatások szakmai minősége és tartalma között.
A magyar társadalom egésze öregszik, ez alól az orvosok, ápolók sem kivételek, ezért priorizálni kell a dolgozói biztonság, egészségvédelem, munkakörnyezet javítását.
Nem halogatható tovább az orvosi és szakápolói létszámhiány okainak megszüntetése, a motivációs rendszer és az életpálya modell bevezetése.
A telemedicina kapcsolódására alkalmas rendszerek (pl. EESZT) kiterjesztésén túl teret kell engedni a robotika, mesterséges intelligencia, illetve más modern technológiai eszköz/rendszer alkalmazására a gyakorlatban.
A létszámproblémák enyhítése és az ellátásminőség javítása céljából a képzés, szakképzés átalakításra szorul. Az elöregedő szakszemélyzet és annak utánpótláshiánya miatt sürgős szükség mutatkozik geriáter, gerontopszichiáter szakorvosok, illetve a speciális szakápolók megfelelő színvonalú és létszámú képzésére.
Az idős és demens-ellátás minősége a képzés, szakképzés tükrében
Az orvosi egyetemeken a gerontológiai/geriátria 1998 óta kötelező tantárgy, 2000-től képeztek geriáter szakorvosokat, azonban az uniós harmonizáció miatt a ráépített képzés gyakorlatilag megszűnt, utánpótlásuk nem biztosított. [10.] [18.]
Az idős, demens betegek ápolása, gondozása speciális szaktudást, több éves idősellátási gyakorlatot, megfelelő szakmai és szociális attitűdöt, fejlett empátiás készséget/ képességet, illetve élethosszig történő tanulást kíván.
A geriátriai szakápoló (klinikai szakápoló) (54), illetve a geriátriai és krónikus beteg szakápoló (55) képzés érettségire, OKJ (54)(55) ápolói végzettségre, továbbá 1 év ápolói szakmai gyakorlatra modulárisan ráépített szakképzés. A képzés tartalmában és színvonalában teljesen más, mint a szociális ápoló-gondozó képzés, amely akár 8 általános iskolai végzettségre is épülhet. Az egészségügyben a szociális ápoló-gondozók szakképzetlen munkaerőnek minősülnek, csak segédápolói, kisegítői feladatokat láthatnak el, ezért érthetetlen, hogy a szociális szférában mégis egészségügyi ismereteken alapuló szakápolói feladatok megoldását várják el tőlük.
Magyarországon 2003-ban indult a geriátriai szakápoló képzés. A MESZK adatbázisa(1) alapján a szakápolói létszám 2010-ben országosan 110 fő volt, melyből 36 fő rendelkezett érvényes működési nyilvántartással. 2020-ban az AEEK Működési Nyilvántartásában(2) 255 fő érvényes engedéllyel regisztrált geriátriai szakember található, ebből 244 fő OKJ (54) (55), és 11 fő MSc ápoló. A 244 fő szakápolóból a MESZK nyilvántartásában(1) csupán 162 fő azonosítható, melyből 110 fő tevékenykedik a felnőttápolás területén (a tagozati tagság 0,28 %-a). A nyilvántartások közötti eltérésből detektálható, hogy 82 fő a szociális ágazatban tevékenykedik. Ez a létszám mindkét szektorban elégtelennek minősül ismerve az ellátási igények jelenlegi mértékét, növekedésének ütemét.
2021-től a társadalmi, gazdasági, szakmai igények és az oktatás összehangolása céljából az egészségügyi szakképzés és felnőttképzés átalakul, melynek irányvonala az ITM „Szakképzés 4.0” középtávú szakmapolitikai stratégiája. Az új jogi és szakmai keretek megalkotásánál a döntéshozók (EMMI, ITM) elfogadták a MESZK és az EDK közös szakmai előterjesztését, javaslatait, melyek alapjaiban változatták meg a korábbi képzés irányvonalát, tartalmát. A megerősített osztatlan általános ápolói képzés struktúrája összhangban van az EU direktívával, a tanulók magas óraszámú (min. 155) elmélet és 70% gyakorlat keretében tanulnak majd geriátriát, geronto-pszichiátriát, geriátriai szakápolástant, ezen felül sztóma- és inkontinenciaellátást, sebkezelést.[16.][17.]
Az így megszerzett tudás további, szakmaspecifikus mélyítésére is lehetőség nyílik, mivel a geriátriai szakirányú ápolóképzés folytatódik a felsőoktatásban. A képzés első (BSc), illetve második szintje (MSc) után a kiterjesztett hatáskörű mester-, illetve a doktori PhD. képzésben való részvétel is lehetővé vált az ápolók számára.
BSc, MSc és Kiterjesztett hatáskörű specializált ápolóképzés az idős/demens betegek ellátásában
A OECD országok többségénél már régóta létezik az ápolói APN képzés. A kiterjesztett hatáskörű MSc Ápoló Mesterszak képzések 2016.-tól indultak Magyarországon, melynek egyik specializációja a geriátriai szakápolás lett. Jelenleg 11 fő regisztrált Okleveles Ápoló (geriátriai szakápoló specializáció) (MSc) tevékenykedik az egészségügyben. A kiterjesztett hatáskörű ápolók szerepe szükségszerűen nőni fog a geriátriai szakorvoshiány miatt, a háziorvos nélküli hátrányos helyzetű településeken, a járóbeteg szakellátások, centrumok, a fekvőbeteg ellátást nyújtó geriátriai, krónikus és ápolási osztályokon, a szakápolási szolgálatoknál, illetve a szociális ellátás területén pl. a bentlakásos intézményekben.
Ezek a szakemberek képesek önállóan komplex állapotfelmérést és fizikális vizsgálatot végezni, labor, képalkotó diagnosztikai, egyéb vizsgálatokat elrendelni, kiértékelni, diagnózist felállítani, terápiát elrendelni és módosítani, speciális beavatkozásokat elvégezni. Menedzseri ismereteik révén képesek a betegutak koordinálására az ellátásszervezői, esetmenedzseri, irányítói feladatok ellátására mindkét területen, vagy azok integrációja esetén.
Nemzetközi adatok igazolják, hogy a BSc ápolók létszámának 10%-os emelése 4-7%-al (9/1000 beteggel) csökkentette a betegek halálozási esélyeit. A BSc ápolók 60%-os arányra történő emelése, és az 1 ápoló/ 6 beteg arány 30%-ban képes csökkenteni a halálozást. Bizonyítékok vannak arra vonatkozóan, hogy az APN ápolók geriátriai ellátás keretében történő alkalmazása során kevesebb volt a vizeletinkontinencia, a decubitus és az agresszív viselkedés kialakulása, illetve képesek voltak időskorú betegek hosszú ideje felül nem vizsgált gyógyszerelésénél megalapozottan, 50%-ban új terápiás javaslatot tenni (pl.: hatástalanság, diagnózisváltozás, beadhatatlanság, téves hatóanyag-, dózis-, alkalmazási idő-, választott gyógyszerforma miatt). [16.]
Javaslatok a hazai demencia-ellátás javítására: Nemzetközi „jógyakorlatok” adaptálása
A demencia-ellátás átszervezését a prevencióra fókuszálva kell elkezdeni a külföldi jógyakorlatok és a hazai sajátosságok figyelembevételével. Jó példák vannak pl. a familiáris szolgáltatási modellre (Japán), illetve a szomszédsági közösségekben nyújtott szolgáltatások működtetésére (Hollandia, Németország, Japán), amelyek a demencia kezdeti szakaszában adhatnak megfelelő segítséget.
A 40 év feletti öngondoskodás keretében fizetendő, 3-5 évente felülvizsgálandó/korrigálható ápolásbiztosítás bevezetésével, a szolgáltatások nagy része, vagy egésze finanszírozható lenne. Az ápolási díj folyósítása esetkövető, a jogosultság a harmadik személy által végzett tevékenységek időigényéhez igazodik függetlenül az ápolás/gondozás helyszínétől. Hasonló rendszerek működnek Ausztriában (1993-tól) Németországban (1995-től) és Japánban (1997-től). [7.]
A betegosztályozási rendszer felállításával – ezen belül a betegsúlyossági kategóriák definiálásával- az ápolási tevékenységek normatív percértékeinek és eszerinti térítési volumenjeinek meghatározásával, megfelelő ápolási indikátorok alkalmazásával elindítható lenne hazai ápolásbiztosítás, ápolásfinanszírozás bevezetése. [8.]
Programalkotási irányvonalként a döntéshozók figyelmébe ajánlható pl. a Skót Stratégiai Terv, amely személyközpontú, az ellátási formák integrálásán alapul, a demenciával élők és ápolóik, gondozóik érdekeit és támogatását helyezi előtérbe, főként az otthonközeli ellátási formákat preferálja, részét képezi a fejlett demencia ellátás és a jó minőségű palliatív, életvégi ellátási program [4.]
A két ellátási forma estleges integrációja esetén az egészségügyben és a szociális területen egyaránt végzett szakápolói tevékenységek megfelelő finanszírozására iránymutató lehet az a hazai tanulmány, mely szerint az egészségügyben alkalmazott betegsúlyossági kategóriák a szociális területen bevezetett HGCS (Homogén Gondozási Csoportok) pontrendszerére vetítve méri és árazza be az ápolási/gondozási mozzanatokat. [14.]
Speciális megfontolások
A demens betegek ellátásának javítása céljából magasan kvalifikált ápolók, betegszervezetek, demencia-barát közösségek bevonásával szükséges újratervezni és egyedi igények szerint kialakítani az ellátottak környezetét. Preferálni kell a személyes szabadság korlátozása nélküli, betegbiztonságot szavatoló építészeti megoldásokat. A biztonságtechnikai eszközök alkalmazása, a beteg állapotához igazodó beteg-elhelyezési ajánlások/eljárásrendek alkalmazása, a színes, ingergazdag környezet kialakítása emeli az ellátásminőséget és hosszútávon költséghatékony eleme lehet a szolgáltatásnak.
Az esetmenedzseri rendszer kialakítása segíti az ellátási területek összehangolását, koordinációját és egyben szerves részét képezi mind a szolgáltatási területeknek, mind a családtámogatási, oktatási és informálási folyamatoknak is. (Japán minta) [7.]
Az egészségügyi minimumfeltételek(3) biztosításán felül multidiszciplináris teamek nyújthatnak komplex segítséget a demenciával élőknek, melynek tagjai: kiterjesztett hatáskörű MSc ápoló/esetmenedzser és koordinátor, geriáter-, geronto-pszichiáter szakorvos, speciálisan képzett szakápolók (OKJ, BSc, MSc), szociális munkás, pszichiátriai szakápoló és gyógyfoglalkoztató, mentálhigiénikus, logopédus, ergoterápiás szakember, dietetikus, gyógytornász, gyógymasszőr.
Innováció
Az egészségügyre jellemző technikai és informatikai modernizációt jelenleg - többnyire a finanszírozás elégtelensége miatt - nem követi az ápolási, gondozási eszközpark fejlesztése. A beszerzések többnyire átgondolatlanok, a döntésekbe nem vonják be az ápolásszakma szakértőit. Az EBN alapú technológia, illetve eszközválasztással/ beszerzéssel jelentős javulást lehetne elérni az idős, demens betegek ellátásban. A modern, betegbiztonsági előírásoknak megfelelő multifunkciós ágyak, bútorok, illetve a speciális tehermentesítő ápolási eszközpark biztosításán felül az info- technológiai és telekommunikációs fejlesztésekre is fókuszálni kell.
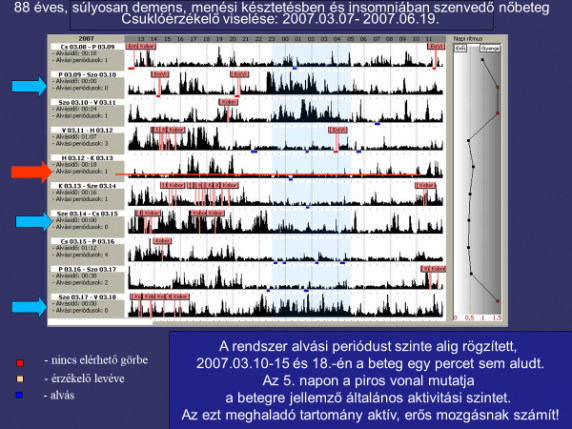
Ezt igazolja az a 2007-ben készült tanulmány (idt=8 hónap, n=82) amely egy városi kórház ápolási osztályára(4) telepített betegmegfigyelő rendszer kipróbálásán alapult. A rendszer lényege: olyan informatikai- és rádióhullám vezérlésű, 0-24 órás időtartamban viselt csuklóérzékelő alkalmazása, amely a vevőberendezés/diszpécserközpont és azámítógép segítségével képes a betegről beérkező mérési adatok, információk tárolásra, feldolgozására, ezáltal segíti a szakszemélyzet munkáját az individualizált ápolás megvalósításában. [19.]
Az új technológia képes mérni a beteg makro és mikromozgásait, a bőrhőmérsékletet, riasztással jelezi a mozdulatlanságot és a szökést/elkóborlást, rögzíti az elalvás/ébredés időpontját az alvásciklusokat-, az állapotváltozásokat és képes összehasonlító elemzést végezni az előző négy nap megfigyeléseinek átlagával. Az ápolt szabad mozgásának megtartása mellett az ajtózáró funkció aktiválásával megakadályozza a kóborlást/szökést. Képes az ápolt adatainak, fényképének, gyógyszerelésének, megfigyelésének, baleseti információinak másodperc alapú rögzítésére, elemzésére. Alkalmazásával sikerült 50%-al csökkenteni a betegbalesetek számát és a nullára redukálni az kóborlási, szökési incidenseket. Az alvásciklus és a betegaktivitás képi megjelenítése igazolta a demens betegek napokig tartó hiperaktivitását és insomniáját (1. ábra), mely alapján sikeresen be lehetett állítani a beteg egyéni gyógyszerelését. A kipróbálás időtartama alatt csökkent az ápolókra háruló adminisztrációs- és „járőrözési” teher, javult a betegmegfigyelési hatékonyság. A beteg állapotáról érkező információk azonnal rendelkezésre álltak, lerövidült a reakcióidő, és lehetővé vált az azonnali terápiás és ápolási tervmódosítás. Vezetői szempontból beazonosíthatóvá váltak a beteggel folytatott ellátási tevékenységek (pl. mobilizálás, fürdetés, inkontinencia ellátás, sebkezelés, gyógyszerelés, táplálék és folyadékbevitel, stb) illetve azok időpontjai, időtartama és az azt végrehajtó személyek, továbbá javítható/ fejleszthető volt a korlátozó intézkedések kórházi gyakorlata a betegjogok és emberi méltóság tiszteletben tartása érdekében.
A betegmegfigyelő rendszert - igazolt költséghatékonysága ellenére - nem telepítették le egyetlen hazai kórházban sem, pedig a kipróbálás óta 13 év telt el, amely alatt a technika rohamosan fejlődött és a beszerzés is olcsóbbá vált. A jelzőrendszeres házi segítségnyújtásban hasonló, de csak alapfunkciókra képes rendszert alkalmaznak.
1. ábra
A pandémia hatásai a hazai demencia-ellátásra
A 2020.-ban kirobbanó COVID-19 pandémiára adott gyors hazai válaszok egyike volt az EESZT, vagyis az egységes informatikai környezet országos szintű bevezetése, amely a legmagasabb fokú adat és kibervédelemmel biztosít hatékony kommunikációt az egészségügyi ellátás résztvevőinek.
Az EESZT széleskörű alkalmazásával lehetővé válik a demencia a korai jeleinek észlelése, az anamnézis és a vizsgálati eredmények megismerésével körvonalazódik a kórtörténet, gyorsabbá válik a diagnózis meghatározás és a terápia beállítása. A rendszer támogatja az esetmenedzselést, betegútszervezést. Segítségével nyomon követhetők felírt gyógyszerek és a gyógyszerszedési szokások.
A bentlakásos idősotthonok lakóinak koronavírus okozta járványügyi kockázati kitettsége hazai és nemzetközi viszonylatban is rávilágított arra, hogy sürgősen át kell gondolni és meg kell teremteni valamennyi bentlakásos szociális intézetben a szükségszerűen biztosítandó szakellátás, valamint a szakápolás tárgyi és személyi feltételrendszerét, amely megfelel az egészségügyi szabályozásnak és a szakmai elvárásoknak. Ennek érdekében teret kell engedni az egészségügyben jártas szakemberek részvételére az intézmények irányításában és a dolgozók oktatásában, továbbképzésében. Ez a szükségszerű korrekció valószínűleg pozitív irányba fogja elmozdítani a szociális területen nyújtott demenciaellátás minőségét is.
Felhasznált irodalom:
- Botos K (2018) Az elöregedő társadalom problémái, Polgári Szemle, 14. évf. 4–6. szám, 2018, 95–104., DOI: 10.24307/psz.2018.1208
- Cseh B. Dózsa Cs., (2017): Átmeneti ellátások – a bentlakásos szociális intézmények keretén belül végzett szakápolási tevékenységek és az ehhez kapcsolódó egészségügyi szükségletek elemzése, IME Interdiszciplinaris Magyar Egészségügy, XVI. évf. 6. szám, 2017. június
- Demény P., (2016): Népességpolitika a közjó szolgálatában, KSH Népegészségtudományi Kutatóintézet, Budapest, European Commission (2018) Pension Adequ acy Report 2018.Current and Future Income Adequacy in Old Age in the EU., Publication Office of the European Union , Luxenbourg
- Egervári Á., Kázár Á., Kostyál Á., Kovács T., Skultéti J. Három Generációval az Egészségért Program: (2020): A DEMENCIA korszerű szemlélete: megelőzési, szűrési és beavatkozási lehetőségek az egészségügyi és szociális alapellátásban, ws: https://gokvi.hu/sites/default/files/file/2020/07/06/3G_A%20demencia%20korszer%C5%B1%20szeml%C3%A9lete.pdf (lt:2020.10.29)
- Gyarmati A. (2019): Idősödés, idősellátás Magyarországon Helyzetkép és problémák, 2019 április, ws: https://library.fes.de/pdf-files/bueros/budapest/15410.pdf (lt:2020.10.29)
- Jeszenszky Z. (2006) Demens idősek ellátásának alapelvei, ws: http://epa.oszk.hu/02900/02943/00027/pdf/EPA02943_kapocs_2006_6_01.pdf (lt:2020.10.29)
- J. Gao, C. Ding, F. Chen, M. Motozawa, M. Schmidt, G. Merkel (2012) Az idősápolás és az ápolásbiztosítás tapasztalatai Kína, Japán, Németország és az Európai Unió gyakorlata, Egészségügyi Gazdasági Szemle 2012/5–6. 36-48. oldal
- Kárpáti Z., (2009): Ápolással kapcsolatos indikátorok alkalmazása a fekvőbeteg-ellátásban, különös tekintettel a célérték meghatározására, IME, VIII. évf., 6. szám, 2009. július-augusztus 19-25. old.
- Kiss J., Légrádiné T.M., Nagy-Szűcs J., Vertetics V. (2015) Intézményi keretek között történő szakápolás- Idősügyi Munkacsoport-TÁMOP-5.4.12-14/1-2015-0003, ws: http://szolgalatfejlesztes.hu/wp-content/uploads/2015/10/intezmenyi-keretek-kozott-torteno-szakapolas.pdf (lt:2020.11.02.)
- Kosztolányi Gy., Csiba L.(2019) A hazai orvosi szakmák helyzete és perspektívái a 21. század elején I., MTA V. Orvosi Tudományok Osztálya, Budapest, 2019. 62-65
- Központi Statisztikai Hivatal/ KSH(2020): Időskorúak Gondozása - Idősek tartós bentlakásos elhelyezése, Budapest, 2020.07.13. ws: https://www.ksh.hu/docs/hun/xftp/idoszaki/idos/idoskoruak_gondozasa/index.html (lt:2020.11.02.)
- Livingston G, Sommerlad A, Orgeta V et al. Dementia prevention, intervention, and care. Lancet 2017;390:2673-2734
- Nemzeti Egészségbiztosítási Alapkezelő/ NEAK (2019): Kórházi ágyszám és betegforgalmi kimutatás 2018. ws: http://www.neak.gov.hu/data/cms1023360/Korhazi_agyszamkimutatas_2018.pdf (lt:2020.11.02.)
- Med-Econ szakértői tanulmány (2010) Szociális intézmények és kórházi ápolási osztályok ápolási tevékenységeinek összehasonlító költségelemzése/ A tanulmányt a Med-Econ Humán Szolgáltató Kft készítette a Szociális és a Munkaügyi Minisztérium részére
- Med-Econ szakértői tanulmány (2015) Szakápolási mintaprogram: A bentlakásos szociális intézmények ápolási és szakápolási tevékenységének elemzése/ A tanulmányt a Med-Econ Humán Szolgáltató Kft készítette az EMMI Szociális ügyekért és társadalmi felzárkózásért felelős Államtitkársága részére
- Oláh A.[szerk]. et. al (2019): Javaslat Nemzeti Ápolásfejlesztési Stratégia elemeire- Vitairat, EA-Egészség Akadémia Supplementum, 2019. 10 évfolyam ws: http://www.apolasfejlesztesistrategia.hu/doc/Apolasfejlesztesistrategia_hu_.pdf (lt:2020.10.02.)
- Oláh A., Balogh Z (2020) Körvonalazódik az új egészségügyi szakképzés rendszere, Hivatásunk - Magyar Egészségügyi Szakdolgozói Kamara Lapja- 2020/2. szám, 18-19. oldal,
- Tóth A., (2010) Gerontológia, geriátria oktatása a szakképzésben I. Országos Gerontológiai Oktatási Szakmai Kerekasztal, Debrecen 2010.
- Tóth A (2008) Innováció az egészségügyben: A VIVAGO betegmegfigyelő rendszer alkalmazási eredményei a kórházi környezetben, Betegbiztonság az egészségügyben, Kötelező szakmacsoportos továbbképzés, Miskolc, Budapest, Pécs, 2008. február 27, november 04., 27.
a szerző cikkei




