150? Arány? Aránytévesztés? Jövő?
Dr. Ónodi-Szűcs Zoltán Szabad-e a struktúra változatlansága mellett újabb forrásokat önteni a jelenlegi rendszerbe? című vitairatára reagált dr. Szintay István orvos-közgazdász. (A vitaindító itt érhető el.)
Rendkívül elgondolkodtató Ónodi-Szűcs Zoltán nyári vitairatának utolsó bekezdése, nem halogathatjuk tovább rendszerünk elemeinek átfogó vizsgálatát, változtatását. 2014-re oda jutottunk, hogy finanszírozási tekintetben a fekvőbeteg szakellátás 16,6%-ban speciális (a cikk 4. táblázata), más szóval: rendszeren kívüli. Ez a szám abszolút értékében és tendenciájában is jól példázza, hogy egyrészről döntéshozói szinten is elismert, hogy a „rendszer” nem képes reagálni az új kihívásokra, másrészről jelen formájában nem alkalmas ágazat politikai célok elérésének eszközrendszereként.
Térjünk vissza a cikk elejére: Mi is a súlyszám? Nem állítva mást a cikk szerzőjéhez képest: arányszám. Ugyanakkor az arányszám ráfordítás elemzés következményeképp áll elő, mely betegszámla fogalomként nyert teret a jelenleg érvényes fekvő-beteg finanszírozás logikáját képző HBCS 5.0-ban. Igaz, a kézikönyv már csak az archívumból érhető el az OEP honlapján, az aktív állomány nemes egyszerűséggel a besorolási szabályokat tartalmazó rendeletet tartalmazza, a betegszámla előállításának részleteit pedig homály fedi. Az egyes betegszámlák elérhetők az „50 elemű súlyszámtömb” menüpont alatt.
Mit is mutat számunkra ez az 57 oszlopot és 724 sort tartalmazó könnyed táblázat?
A nem gyakorlott olvasó számára kis magyarázattal élek: az egyes érték mezőkben szereplő arányszámot megszorozva az aktuális súlyszám bázisértékkel megkapjuk az adott oszlop feladatára kiutalt összeget forintban (amennyiben egyéb finanszírozási szabályok nem módosítják a teljes HBCS-t).
Számtalan érdekes kérdést lehet feltenni, csak szúrópróba szerint néhány, ha már arányszámokról beszélünk:
- A betegélelmezés 1 (normatív) napra vonatkoztatott elismert költségei miért mutatnak 15(!)-szörös eltérést? Van ahol 5800 Ft-ot, van ahol 387 Ft-ot ismerünk el naponta!
- Miért 6754 szeres (Igen, hatezer-hétszázötvennégyszeres (!!!)) a különbség a központi irányítás és igazgatás költségeiben az alábbi két ellátásban: „Akut leukémiák nagy dózisú vagy standard kemoterápiával, 75E feletti szűrt vagy besugárzott vérkészítmény adásával 18 év fel”, valamint „Kissebészeti beavatkozások I.”
- Miért 6,5 szeres a különbség az 1 (normatív) napra vonatkozó Nővéri bér + járulékai tekintetében az alábbi két ellátásban (a táblázat első 2 sora): Speciális intracranialis műtétek 18 év felett, nem trauma miatt, valamint Speciális intracranialis műtétek 18 év felett, trauma miatt?
- Miért 201 szeres (igen, kettőszázegyszeres!!!) a különbség az 1 (normatív) napra vonatkozó Nővéri bér + járulékai tekintetében az alábbi két ellátásban: Epilepsia műtét előtti speciális kivizsgálása, valamint Térdszalag-beültetés (nem biológiai protézis) komplikáció nélkül. (A várakozásokkal ellentétben a komplikáció nélküli térdszalag beültetés esetén utalunk többet!)
- Ezek után szinte érthető az 1 (normatív) napra vonatkozó Nővéri bér + járulékai tekintetében a 645-szörös legnagyobb arány. Minden bizonnyal az „Újszülött, születési súly 999 g alatt” kategóriába tartozó extrém kis súlyú újszülöttek ápolása komoly feladat. Kis gondolatkísérletet játszva, tegyük fel egy ápoló öt 900g-os újszülöttet ápol egy műszak alatt, míg egy másik 50 kissebészeti beavatkozáson átesett pácienst egy műszak alatt egyszerre, ezért a munkáért elszámolt bér+járulék 15,7 szeres különbséget mutat. Azt hiszem jól gondolom, hogy nincs ilyen arány a fizetésük közt…
- Miért fizetünk többet a bennfekvés alatti EKG-kért, mint a komplett altatási tevékenységekért Idegrendszeri műtétek (kivéve: intracranialis műtétek, gerincműtétek) súlyos társult betegséggel, vagy Polytraumatizált állapot műtétei (kivéve: speciális, nagy intracranialis műtétek) súlyos társult betegséggel, műtét >6 megnevezésű HBCS-kben?
- Mivel a gyógyítás-ellátás önköltsége (50-es oszlop) az 1-49-es oszlopok költségelemeinek az összege (összeadási szabályok a HBCS 5.0 könyv szerint), az már önmagában érdekes, hogy hogyan jön ki annak a 36 HBCS-nek az önköltsége, ahol az 1-49 oszlopokban rendre „0” szerepel?
Az mindenesetre megállapítható, hogy a betegszámla előállításának szabályai nem minden esetben felelnek meg az arisztotelészi logikának. A táblázat olyan képet fest, mint egy gazdátlan, gondozatlan díszkert. (Miért önálló költség kategória az EEG, az EKG, de az EMG nem? Az EKG papír költségét hol számoljuk el, esetleg a nem orvos-szakmai anyagok közt? Az intézményi kontrolling miért nem a költségszámítási logika mentén épül fel, vagy fordítva?)
Ezen a ponton mondja a járatos szakember, hogy pont ez a probléma, miszerint nem történt meg az évek óta áhított HBCS karbantartás. Azt azonban mindenki elfelejti, hogy a karbantartásnak 2 fő eleme van:
- Mely ellátás mely HBCS-be tartozzon, kell-e újat kreálni, esetleg törölni, mi legyen besorolási szempont?
- Milyen és mekkora költséget ismerjünk el az adott HBCS kategóriában, ennek mik az elemei és tételesen milyen arányt képviselnek?
Amikor a HBCS karbantartás szóba kerül, hajlamosak vagyunk összemosni a kettőt. Az első finanszírozás-logikai kérdés, miszerint az adott ellátást mi alapján soroljuk közös kategóriába a másikkal. A második viszont egy monitoring tevékenységnek a végterméke kell (kellene) hogy legyen, méghozzá egy folyamatos monitoring tevékenységé. Itt jutottunk el a megoldatlan problémához. Jelenleg időközönként történik ráfordítás adatgyűjtés, pedig rendszerszerűen majdnem minden adat rendelkezésünkre áll. Mi lehet ennek az oka? Hol veszik el az információ? Egy szakellátást nyújtó intézmény a fenntartója felé tartozik felelősséggel a gazdálkodása tekintetében. A gazdálkodás kontrollingja alkalmas (vagy könnyen alkalmassá tehető) a betegszámla szerinti költségelemek rendszerezett vizsgálatára, pl.: egy sebészeti osztály ápolói bérköltsége elosztva az osztályon ellátott esetek ápolási napjának számával megadja az egy napra jutó Nővéri bér + járulékai című betegszámla oszlop jelen, valódi költségét egy intézmény tekintetében. Ez minden sebészeti osztály tekintetében számítható, összesítés után módosítható a költségelem, szinte automatikusan. A gazdálkodási információk azonban a finanszírozóhoz nem jutnak el.
De kanyarodjunk vissza a cikkben az „akkor most mi mennyi kérdéshez”!
Azzal, hogy 2007-hez képest 2014-ben 5,9%-kal magasabb a fajlagos finanszírozás nem kívánok vitába szállni, de vizsgáljuk meg a cikkben említett két finanszírozási beavatkozást!
Az EFI keretet megfeleltethetjük a betegszámla 12-es oszlopával (Implantátumok A), a bérkiegészítést pedig a 23 és 26-os oszlopokkal (Általános osztályos orvosi tevékenység költségei, Nővéri bér + járulékai), azaz a címzett forrásbővülés hatása olyan, mintha ezekben az oszlopokban szereplő arányszámokat növeltük volna, úgy hogy abszolút finanszírozási többlet csak ezeken a tételeken jelent volna meg. (Igaz, az arányszám változtatás nem jelentett volna ilyen című kifizetési kötelezettséget az intézmények számára, ezért „választotta az egészségügyi kabinet”)
Más szavakkal ez egyben azt is jelenti, hogy a betegszámla egyéb oszlopaiban szereplő költségelemek (energia, szakmai anyagok (fogyóanyagok), beteg élelmezés, mosatás, sterilizálás, nem speciális gyógyszerek, igazgatás, stb.) finanszírozásának abszolút értéke nem változott, vagyis fajlagos finanszírozásuk az infláció mértékével csökkent.
Szabad-e a struktúra változatlansága mellett újabb forrásokat önteni a jelenlegi rendszerbe?
A kérdés valóban súlyos. Első körben azt kell megvizsgálnunk mit értünk „struktúra” alatt? (Az inatlanokat? Az ellátó intézményeket? Az irányító hivatalokat? Az egészségügyre vonatkozó jogszabályainkat?) Második körben: „változatlanság”? A kérdés sugallja a választ, miszerint változás kell. De miben? A szabályrendszerben? Az ellátó intézményekben? Azok számában? Azok ingatlanjainak számában? Az irányító hivatalokban? Azok feladatrendszerében? Az ellátó intézmények és a hivatalok közti kommunikációban? A kommunikáció jelentéstartalmában?
Mi adja a legfőbb feszültséget a jelenlegi „struktúrában”?
Az ellátásra juttatott forrás nem fedezi a költségeket – állítja az ellátó intézmény.
Képesek vagyunk-e ezen állítást kontrollálni? A választ minden szakmában dolgozó tudja: NEM.
Ez az az ellentmondás, amely hosszú ideje fennálló megoldatlansága – mind szellemi, mind anyagi tekintetben – amortizálja az egészségügyi rendszerünket. A „struktúra változásának” éppen ezért a költségek kontrollját kell első körben zászlójára tűznie. Ezzel nem mondtam semmi újat, régi törekvés ez, azonban a mód, módszer még a mai napig várat magára.
A fejtörésre az „ellátás” fogalma adja az okot. Mire vonatkoztatjuk ugyanis a költségelemeket?
Költsége egy adott tevékenységnek van (melybe a készenlét is beletartozik) és szerencsénkre az egészségügyön belül elvégzett feladatok is tevékenységek ill. tevékenységek sorozata. Ezek szerint a probléma a tevékenységek beazonosítása, csoportosítása és ellenőrzése.
Az elemi tevékenységek (infúzió bekötés, háziorvosi vizit, belgyógyászati orvosi vizsgálat, Lichtenstein szerinti műtét elvégzése, stb.) feltételeire és elvégzésükre jól körülhatárolható írott és íratlan szakmai szabályokkal rendelkezünk, melyekből következtethetünk a tevékenység során felhasznált fogyóanyag-, rezsi-, bér-, amortizációs költségekre. Egy tevékenység sorozat esetében a költség az elemi tevékenységek költségei összegéből határozható meg. (Pl.: sérv műtéti megoldása miatti kórházi tartózkodás elemei: ápolás (bér+fogyóanyag+ápolási eszközök amortizációja), hotel szolgáltatás (rezsi+amortizáció+létesítmény fenntartás), élelmezés (beszerzés+konyhaüzem+amortizáció), gyógyszer, melyeket ápolási költségként ismerünk és időarányos (1 napra vonatkoztatjuk), valamint maga a műtét).
A kérdés az, hogy milyen tevékenységsorozat képezze a kommunikáció alapját ill. milyen információt kell közvetíteni az ellátó intézmény és az ágazati irányítás szereplői közt, továbbá milyen tevékenységsorozat képezze a finanszírozási egységet? E két elemnek nem feltétlenül kell megegyeznie.
A kérdés első felének megválaszolásához sorra kell venni a társadalmi elvárásokat az egészségügyi rendszerrel kapcsolatban: képzett-, kipihent személyzet, jó minőségű ellátás, várakozás minimalizálása, felesleges költségek minimalizálása, lehető legolcsóbb ellátás. Jól látható, hogy az elvárások ellentmondásokat tartalmaznak: a várakozásmentes, jó ellátás nem olcsó, az olcsó ellátás nem feltétlenül jó minőségű és hosszas várakozással jár, stb. Az elvárások közti hangsúly kérdéskörébe nem mélyednék el, de annyi bizonyos, hogy a hangsúly elhelyezéséhez/változtatásához információra van szükség.
Mi az ágazati irányítás információs szükséglete egy egészségügyi rendszer – ügyfél találkozással kapcsolatban?
- helyszín (kórházi telephely, rendelőintézet, háziorvos)
- idő (kezdő-végző időpont, időtartam)
- tevékenység
- tevékenység elvégzésének oka
- betegazonosító adatok
- ellátó személy
Ezen információk birtokában lehetséges eleget tenni a társadalmi elvárásokat megtestesítő törvényeinknek és ellenőrzésüknek, miszerint hány órát dolgozhat egy orvos (társadalmi igény: kipihent személyzet, jelenleg nem ellenőrizzük), feleslegek költségek csökkentése (társadalmi igény: lehető legkevesebb „üresjárat” finanszírozása, kapacitás kontrolling elemei), jó minőségű ellátás (szakmai kontrolling elemei), társadalom biztosítás terjedelme (jogviszony ellenőrzés).
A fenti információk birtokában, összefüggésüket vizsgálva lehetséges az ágazati ellenőrzés:
- helyszín-tevékenység: intézményi (telephelyi) jogosítványok, progresszivitás (telephelyhez ÉS tevékenységhez kötve)
- ellátó személy-tevékenység: szakmai kompetencia, jogosítványok
- ellátó személy-tevékenység- tevékenység elvégzésének oka: szakmai kontrolling, minőségügy
- helyszín-tevékenység-idő: kihasználtság tervezés, kapacitás kontrolling
- helyszín-tevékenység-idő- betegazonosító adatok: várólista, előjegyzés, páciens kórtörténet
- ellátó személy-idő: munkajogi kontrolling
Mielőtt a kitartó olvasó elvesztené a fonalat visszakanyarodok a költség-finanszírozás témaköréhez: Hogy lesz ebből mese?
A költséget a tevékenység határozza meg. Amennyiben egy időben, egy helyszínen több tevékenységet is elismerünk és finanszírozunk, úgy jutunk el a német pontrendszerhez. Ez egy működő megoldás, előnye, hogy minden költséget elismer (a rendszer alapelvei szerint, amennyiben nincs volumen korlát és degresszió), hátránya, hogy németes őszinteség nélkül rendkívül nagy apparátussal ellenőrizhető és/vagy drága. A rendszer tulajdonságait oktatják az egészség-gazdász iskolákban…
A lényeg azonban mindig a részletekben rejlik: Mit nevezünk tevékenységnek illetve minek adunk önálló entitást? Mi a csoportba sorolás alapja/logikája? A tevékenységgel kapcsolatban milyen részlet információra van szükségünk (ágazati szinten)?
Mivel az adatgyűjtés nem levéltári megőrzés, hanem statisztikai módszerekkel szakmai- és gazdasági elemzés alapjául szolgál, ezért a kategóriákat önkényesen, statisztikai elemzés alapjául szolgáló-, egyértelmű összehasonlítások elvégzésére alkalmas módon szükségszerű kialakítani. Ennek megfelelően egy adott tevékenységről az alábbiaknak kell egyértelműen kiderülnie:
- Kompetencia: egy tevékenység kizáró módon meg kell határozza az elvégzéséhez szükséges képzettséget. Amennyiben egy tevékenység több féle képzettséggel is elvégezhető, úgy képzettségenként önálló kategóriát kell alkotni. (pl.: varratszedés (szakápolói) vagy varratszedés (általános orvosi) illetve nőgyógyászati szakorvosi vizsgálat és terápiás javallat vagy pszichiátriai szakorvosi vizsgálat és terápiás javallat)
- Elhatárolás időtartamban (pl.: aneszetiológiai orvosi felügyelet 2,3 vagy 4 óra időtartamban)
- Elhatárolás eszköz- és anyag felhasználásban (pl.: szeptikus vagy aszeptikus seb szakápolói kötözése illetve cementes vagy cement nélküli csípőprotézis beültetés)
- Igazoló eredmény: Mi az, ami igazolja, hogy a tevékenység elvégzésre került? Természetesen a legtöbb esetben ez egyértelmű, de gazdasági és szakmai kontrolling miatt meg kell nevezni.
Továbbá a tevékenységek csoportosításának/kialakításának szabályait is meg kell adnunk:
- Amennyiben az 1-4 pont alapján nem elkülöníthető két tevékenység, úgy az egy statisztikai kategóriába tartozik, tehát egyben kell kezelni.(pl.: Érzőkör vizsgálata, Koordinatio vizsgálata, Kortikális lebenyfunkciók vizsgálata, stb. külön kategóriában szerepelnek. Mindegyiket neurológus végzi, eszköz-anyag lényegében nem kell hozzá, a neurológiai vizsgálat része, időben ugyannyi, igazoló eredményük a lelet, vagy orvosi vélemény. Értelmetlen külön statisztikai kategóriában kezelni, egyben: neurológiai szakorvosi vizsgálat és javallat)
- Technikai jellegű, tevékenységet nem takaró elemeknek nincs helye ebben a csoportosításban (pl.: kiegészítő pont bármilyen okból)
- Minden lehetséges életszerű tevékenységre kell alkotni csoportot, még akkor is, ha szabálytalannak gondoljuk azt az esetet, amikor a háziorvoshoz csak beugrik a páciens hozzátartozója egy receptért.
Jelenleg érvényes kódrendszerünk nem felel meg ezen kritériumoknak és más kritérium rendszert/logikát is elég nehéz felfedezni benne. Egy újabb gondozatlan kert.
Mi lenne akkor, ha egy ’egészségügyi rendszer – ügyfél’ találkozás kapcsán – finanszírozási tekintetben – nem ismerünk el több tevékenységet? Azaz olyan tevékenység kategóriákat alkotnánk (Homológ Tevékenység Csoport), amely lefedi a „találkozás” teljes idejét: logikailag egy statisztikai csoport különböző eleme lehet a „neurológiai szakorvosi vizsgálat és javallat” és a „csípőprotézis beültetés”. Így egy csoportosításban tudnánk kezelni a különböző ellátási formákat (melyeket jelenleg képtelenek vagyunk) és a konkrét beavatkozások a tevékenység csoport alábontásai lennének. Tehát a csípőprotézis beültetés csoport konkrét eleme lenne a cervico-capitalis protézis beültetés műtét, x db ápolási nap, y db kötözés, stb.) Ez merőben más megközelítés lenne, mely pontos definíciót adhatna az eset, a szakma, a tevékenység fogalmainknak, és egyben újradefiniálná milyen mutatókat szükséges monitoroznunk és melyeket szabályoznunk. (ágyszám, óraszám, TVK, stb.)
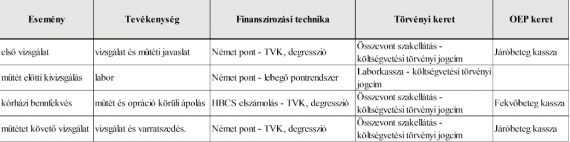
Miért is kell a „struktúránkon” változtatni? Vegyük egy ellátási folyamat példáját! – Egy honpolgárunk sérvműtéte:
Az ellátási folyamat kötelező elemei az alábbiak: első vizsgálat, ahol kiderül a betegség és megtörténik a műtéti javaslat, műtét előtti kivizsgálás (az egyszerűség kedvéért csak labor), kórházi bennfekvés és műtét, műtétet követő vizsgálat és varratszedés. Szabályaink miatt a szolgáltatások ellenértékei külön költségvetési előirányzatból, különböző elszámolási módszerrel kerülnek meghatározásra (Magyarország költségvetéséről szóló törvény LXXII. fejezet Egészségbiztosítási alap 2. cím (kiadások) – természetbeni ellátások alcím – gyógyító-megelőző ellátás jogcím csoport). (táblázat)
Mivel az első vizsgálatot követően a tevékenységek egymás következményei, ezért a bekerülési költség (ápolási napok költsége, óradíjak, fogyóanyagok, rezsi) gyakorlatilag az első orvos-beteg találkozáskor prognosztizálható és nem mutat jelentős térbeli és időbeli különbségeket (január vagy november, szekszárdi kórház vagy váci kórház). A feladatot elvégző intézmény számára várható bevétel azonban függ az adott hónapban jelentett intézményi összteljesítményétől (nem csak a sebészet, hanem az összes szakma tevékenységét összeadva), az intézmény finanszírozási kereteitől, a szezonális indextől, csak a legfontosabbakat említve. Ebből adódóan két megegyező tevékenység sorozatért csak akkor fizetünk pontosan ugyanannyit, ha ugyanabban az intézményben, megegyező hónapban történtek. Abszurd.
A táblázatból jól látható, hogy az egymás után következő események tekintetében más finanszírozási motiváció áll elő, mindegyik negatív hatása a külön időzítés (vagy ha úgy jobban tetszik várakoztatás), ebből következően a soron következő eseményt annak finanszírozási motivációja várakoztatja, holott a teljes összeget filozófiai értelemben az első eseménynél elköltöttük.
Újra feltéve a kérdést: Szabad-e a struktúra változatlansága mellett újabb forrásokat önteni a jelenlegi rendszerbe?
Igen is, meg nem is. Nem, mert nem tudjuk becsüli sem, hogy jelen rendszerben a plusz forrás, milyen és mekkora elégedettséget növelne társadalmunkban. Igen, mert a nemzetközi összehasonlítások, a többszörös egészségügyi konszolidációs igény (korábban önkormányzati, most kormányzati), a költségvetési csalásra utaló nyilatkozatok arra engednek következtetni, hogy forrás hiány márpedig van.
Annyi azonban elég valószínűen látszik, hogy az ellátó intézmények és a hivatalok közti kommunikáció jelentéstartalmában, a tartalmat meghatározó szabályrendszerben (melyek nagy része jogszabály) drasztikusan változtatnunk szükséges, ebből következően az ágazati irányítás intézményi- és feladatrendszere szükségszerűen változni fog. Ez a változtatási igény – szerepükből adódóan – azonban nem érkezhet az ellátó intézményektől. A pontosabb adatgyűjtésből és feldolgozásból ugyanakkor számszerűsíthető lehet a bekerülési költség, melyből nyilvánvalóvá fog válni az alulfinanszírozottság. Így téves az az elképzelés, hogy plusz működési célú forrásbevonás nélkül, csupán rendszeren belüli átcsoportosítással orvosolni lehet a meglévő feszültségeket, tehát továbbra is fenn fog állni a következő súlyos kérdés: A szolgáltatási csomagot csökkentsük vagy hajlandó a magyar társadalom lényegesen többet fordítani az egészségügyi ellátására?