Újabb feljegyzés a Semmelweis Terv margójára
Hibás az a kiindulás, hogy a Semmelweis Terv keretében a kapacitásokat módosítják struktúraátalakítás címszó alatt. Az aktív fekvőbeteg-ellátás átalakítása, a hatékonyság növelése csak az ellátandó terület, azaz a régiók lakosságára leosztott finanszírozás alapján lenne megvalósítható.
Ha késve is, de reagálni szeretnék dr. Ónodi-Szűcs Zoltánnak a Medical Tribune-ben (2011. október 6.) megjelent vitairatára. A "Semmelweis Terv margójára" címmel megjelent tanulmány szerzője alaposan górcső alá veszi a finanszírozás egyes anomáliáit, vizsgálja a szolgáltatásokhoz való hozzáférés egyenlőtlenségeit bemutató adatokat, ezen belül:
- kistérségi bontásban az ezer lakosra jutó esetszámot (hány kórházi felvétel történik a kistérségben),
- az egy esetre jutó finanszírozást,
- az intézmények fajlagos finanszírozását és annak változásait,
mindezt az aktív fekvőbeteg ellátásra vonatkoztatva.
Mivel a szerző adatai alapján több, a Semmelweis Tervben (ST) jelentős hangsúlyt kapott egészségpolitikai elv megkérdőjelezhető, érdemes ezeket alaposabban körüljárni. Az adatok alapján – a teljesség igénye nélkül – az alábbi következtetések vonhatók le:
- A jelenlegi finanszírozási rendszer nem biztosítja az egyenlő hozzáférést – epidemiológiai adatokkal nem indokolható módon jóval kisebb egészségügyi szolgáltatási igénybevételt mutatnak egyes kistérségek adatai, mint másokéi.
- A ST nem igény alapon akarja újraosztani a kapacitásokat, hanem a mostani „bázis”-kapacitások átstrukturálásával.
- A jelenlegi rendszerben nem biztosítja a méltányos finanszírozást, a normativitás egyre kevésbé érvényesül.
A fentieket vizsgálva, egyes rész-állításokat vitatva, esetenként más érvrendszert alkalmazva kívánom alátámasztani a cikkben foglaltakat.
1. A finanszírozási rendszer nem biztosítja az egyenlő hozzáférést
Az esetszámok azt mutatják, hogy a keleti régiók lakossága jóval nagyobb számban vesz igénybe kórházi ellátásokat, (ld. id. cikk 3. táblázat), és ugyanez a mintázat megjelenik az ezer lakosra jutó finanszírozásban is (ld. id. cikk 2. táblázat). Ez nem mond ellent a jellemző népegészségügyi adatoknak, de például ellentmond annak a kutatásokkal alátámasztott ténynek, hogy az orvoshoz fordulás gyakorisága összefüggést mutat az egyén anyagi helyzetével.[1]
Országos adatokat vizsgálva is olyan mintázatokat látunk, melyek magyarázatát csak találgathatjuk;
a) A legnagyobb kórházi fogyasztást generáló kistérségek (ld.id. cikk 3.ábra) országhatár-menti koncentrációt mutatnak, melynek okait vizsgálva plauzibilis következtetéseket nem tudunk levonni;
- A határon túli betegek jelenléte nem magyarázhatja a határ menti koncentrációt, ugyanis magyarországi lakóhely szerinti leválogatás történt.
- Az úgynevezett. „elkerülhető halálozás statisztikái” nem mutatnak fordított összefüggést az igénybevétel számosságával és költségeivel,[2] sőt, a vizsgálat alapján éppen azokban a kistérségekben volt magas az elkerülhető halálozás, ahol magas volt az igénybevétel. (A legmagasabb arány az ország északi, keleti, valamint a délnyugati részének kistérségeiben volt tapasztalható.)
A legnagyobb fogyasztást generáló kistérségek esetében annak megállapítása, hogy a fogyasztás valós szükségleteken alapul-e, csak az esetösszetétel vizsgálata, és más kistérségekkel történő szakmánkénti vagy akár beavatkozásonkénti összevetés adhat választ.[3] Az idézett tanulmány például igen nagy hozzáférési egyenlőtlenségeket állapít meg a szürkehályogműtétek területén, ami alátámasztja a szerző hipotézisét.
b) A szerző az egyenlőtlen hozzáférés alátámasztására az egyes progresszív ellátók környékén élő lakosságra jutó magasabb finanszírozást is felhasználja.
A progresszivitásra vonatkozó kijelentéseket árnyalni kívánom, vitatom , hogy az egyetemi progresszivitás indokolatlan ellátásokat és kifizetéseket generál, emellett, eltérő érveléssel ugyan, de alá kívánom támasztani azon állítást, hogy a jelenlegi finanszírozás súlyos anomáliákat okoz.
A vitairat egyik legmarkánsabb állítása, hogy a magas progresszivitású intézmények által lehívott finanszírozás aránya messze meghaladja a valódi progresszív esetek arányát.[4] A szerző leírja hipotézisét [5] („a progresszív esetek nem tehetnek ki többet a teljes volumen 10%-nál”), de ennek alátámasztása nem történik meg.
Feltételezhető, hogy szűken értelmeződik a progresszivitás, csak azokat az eseteket veszi a cikk progresszív esetnek, „melyek viszonylag ritkán fordulnak elő, általában speciális szaktudást és felszereltséget igényelnek és – ennek megfelelően – finanszírozásuk is átlagon felüli.”[6]. Ezen meghatározás nem tartalmazza azokat az eseteket, melyek nem sorolódnak ugyan átlagon felüli finanszírozású –pl Z-s vagy csillagos- HBCS-kbe de ennek ellenére azokat magas progresszivitású ellátó tudja csak ellátni, vagy
- valós szakmai indokok alapján, vagy
- mert az alacsonyabb progresszivitási szintű ellátó úgy ítéli meg, hogy drága lesz az ellátás, és eleve továbbküldi a beteget a következő progresszivitási szintre.
Ez utóbbi jelenség a HBCS-finanszírozás ismert anomáliája; a HBCS átlagköltséget finanszíroz, tehát az a kórház, amelyik teheti (mert van hová), továbbküldi a várhatóan átlagköltség felett ellátható eseteket („kéményhatás”).
A progresszív intézmények túlfinanszírozását vélelmezi a szerző az egy esetre jutó finanszírozás egyes térségekben kiugró voltában is. Habár erre koherens magyarázatot nem ad (hiszen nem csak az egyetemi klinikák környékén nagy a kiugrás, és esetükben sem mindenütt), kijelenti: „az olyan ellátási területen, ahol a progresszív intézmények adják a finanszírozott kapacitások döntő hányadát, az ott élők átlagos kórházi kezelése 20–25 százalékkal drágább, mint az országos átlag. Ez lehet annak a következménye, hogy az érintett lakosság több szövődménnyel gyógyul, bár ez „érdekes” lenne, főleg a magasabb színvonalú ellátás tükrében, ezért számunkra elfogadhatóbb magyarázat az, hogy a viszonylagos finanszírozási bőség miatt az egyes esetek könnyebben válnak „progresszív” kategóriába sorolható eseménnyé. Ezért ezekben a térségekben a volumenkorlát miatt kevesebb beteget látnak el a szolgáltatók, ami egyben hosszabb várólistát is eredményez.”[7]
A fentiek nem veszik figyelembe a progresszivitás valódi mibenlétét, azaz ha a progresszív intézmények fajlagos finanszírozása valóban magasabb lenne, az éppen hogy alátámasztaná a progresszivitást. Nem azért magasabbak az itt élők ellátási költségei, mert „több a szövődmény”, hanem mert főleg az itt élőkre vetül (mivel ők adják az ellátottak nagyobb részét) a magasabb műszerezettségből, szakember-ellátottságból eredő többletköltség, ami a speciálisabb esetek ellátását teszi lehetővé.
Akár elfogadva a szerző hipotézisét, hogy az ellátott esetek max. 10%-a lehet progresszív eset, az sem 10% többletköltséget jelentene a progresszív ellátónak, hiszen a magas progresszivitási szintnek megfelelően képzett és számosságú szakemberek, a speciális és nagy költségigényű műszerek folyamatosan „fenntartandóak”. Ezt tükrözi (és csak kis mértékben, progresszív ellátóként igen eltérő módon) a finanszírozás.
A szerző kijelentésével, hogy az ellátórendszer generálja a drága ellátást, emellett a „környezetükben hatékonyabban működő intézményektől veszik el az ellátás lehetőségét”[8], részben értek csak egyet. Így van ez a túlkódoló intézmények által jelentett és elszámolt teljesítményt tekintve, ám a kényszerűen –az eset súlyossága miatt- drága, a HBCS átlagköltséget meghaladó ellátások esetében nem, ez nem éri meg egyik intézménynek (a progresszívnek) sem, azaz csak akkor végzik, ha az valóban indokolt.
Az ellátórendszer, véleményem szerint, nem drága ellátást generál, hanem egyes ellátóknál a forrásokból történő magasabb részesedést, ami nem intézménytípus függvénye, hanem egyes intézményekre jellemző. Ezért, ha nem is teljesen a fenti gondolatmenetből kiindulva, messzemenően egyetértek a szerző állításával, mely szerint „országos szinten évente több tízmilliárd forintnyi felesleges kiadást könyvelhetünk el”.
Mi ennek az oka? A klasszikus, TVK nélküli HBCS alapú finanszírozás takarékosságra, gyors és költséghatékony ellátásra ösztönzi a kórházakat, versenyt támasztva köztük a forrásokért. Mivel a verseny felülkódolásra ösztönöz, az ilyen rendszer csak hatékony ellenőrzés mellett működhet megfelelően. A finanszírozó biztosító(k) nem kerülhetik meg, hogy az ellenőrzési rendszerhez szükséges marginális pénzügyi, technológiai és humán erőforrásokat biztosítsák. Milyen lenne a gazdasági élet, ha a vevők nem ellenőriznék a kiállított teljesítésigazolásokat, ha az állam az adóhivatalon keresztül nem őrködne a számlázások, jövedelmek adatszolgáltatása felett?[9] Mivel az OEP az ellenőrzési funkciót gyengén látja el, az ellátórendszer súlyos anomáliákat generál.
A jelenlegi finanszírozási rendszer a magasabb szakmai specializációt és költséget igénylő eseteket két módon ismeri el, a „súlyos társult betegségek” (STB) elszámolhatóságával valamint az „csillagos HBCS”-kkel. Nézzük meg példaképpen a STB-ek jelentését és megjelenését az intézmények finanszírozásában.
Súlyos társult betegséggel jelentett esetek (Z-s HBCS-k) [10]
A beteg STB-e, mely az aktuális ellátástól független (nem amiatt kerül ellátásra), a HBCS rendszerben besorolási tényező, azaz ha a betegnek valamely ilyen betegsége van, olyan HBCS-t lehet elszámolni a biztosító felé, mely jóval magasabb finanszírozással jár.
Jelenleg 54 ilyen HBCS van a 760-ból, országosan a STB-gel elszámolt esetek aránya az összes eset kb. 1,2%-a.
Hipotézisem, hogy egyes szolgáltatók progresszivitási szintjüket és méretüket meghaladó mértékben számolnak el Z-s HBCS-ket, ezzel növelve bevételüket.
A 2011 őszén nyilvánossá tett adatbázis, a Kapacitástérkép Tervező és Monitoring Kutató Alkalmazás –„KatéterMónika” – lehetővé teszi az OEP 2010-es fekvőbeteg adatainak vizsgálatát intézményi szinten, HBCS-kre lebontva. A „Z”-s HBCS-k eloszlása és előfordulási gyakorisága nagy, epidemiológiai adatokkal nem indokolható eltéréseket mutat, habár a progresszivitás, a súlyosabb esetek magas műszerezettséget és szakembert igénylő ellátásának logikájából kiindulva az egyes intézménytípusok között hasonló, a progresszivitás növekedésével növekvő értékeket kellene kapnunk.
Az összes esetre vetített 1,2% körüli országos értéknél [11] egyes városi kórházak négyszer több társult betegséggel bíró beteget ápolnak, a súlyponti kórházak között is nagyságrendi különbségek vannak. Az egyetemek magasabb Z-s HBCS aránya indokolt lehet (az összetettebb kezelést igénylő betegek itt koncentrálódnak), de köztük is lényeges különbségeket figyelhetünk meg.
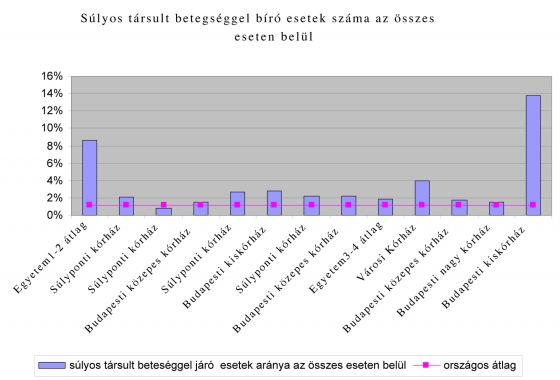
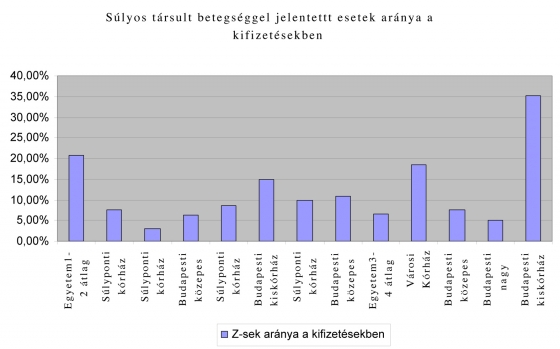
A Z-s HBCS-k, magasabb finanszírozásuk miatt, az esetszámnál nagyobb arányban jelennek meg a kifizetésekben, tovább torzítva egyes intézmények teljesítményét. A legnagyobb arányban Z-s HBCS-t elszámoló városi kórház fajlagosan háromszor annyi finanszírozást kapott a súlyos társult betegséggel bíró esetek alapján, mint a két, kisebb esetszámmal szereplő egyetem átlaga!
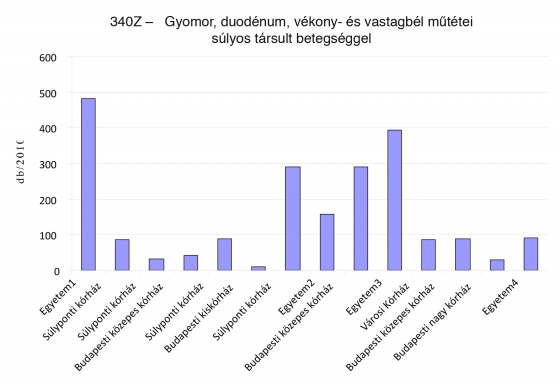
Az 54 Z-s HBCS közül 5 HBCS-re számolódik el az összes ilyen eset 50%-a. Az alábbi két grafikon az 1. és 3. leggyakoribb Z-s HBCS előfordulását mutatja, abszolút esetszámban. Elgondolkoztató, hogy egy városi kórház 36 ilyen esetet lát el egy évben, míg van két olyan egyetem is, melyek összesen kevesebb ilyen esettel találkoznak!
Az esetszám magával vonja a finanszírozást is, a 304 esetet ellátó súlyponti kórház az ilyen esetek után 117MFt-ot, míg 2 egyetem is 10MFt alatti összeget számolt el az OEP felé ezekre a HBCS-kre.
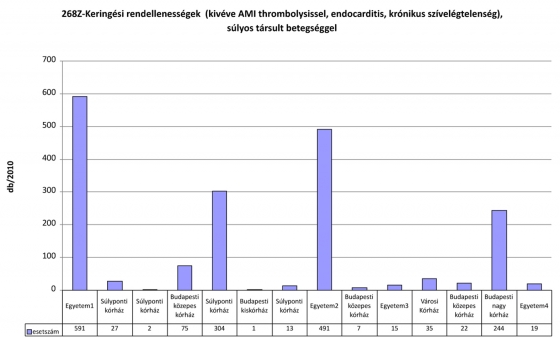
Hipotézisem, hogy ellátási szintenként az intézmények között 10-15%-nál nagyobb eltérés nem lehetne a STB-gel bíró esetek számában, az eltérést nem indokolják népegészségügyi, illetve előfordulási adatok. Amennyiben elfogadjuk, hogy a kevesebb súlyos társult betegséggel bíró intézmények esetében nem rosszabb az ellátás minősége, mint a magasabb arányt produkáló társaiknál (erre következtethetünk az intézményenként hasonló halálozási adatokból, illetve a regionális morbiditási adatok közötti kevésbé szignifikáns eltérésekből), kijelenthetjük, hogy a STB-ek helyenként indokolatlanul magas aránya finanszírozási egyenlőtlenségeket okoz.
Ahogyan az ábrák is mutatják, az egyenlőtlenségek nem a progresszivitással korrelálnak.
2. A Semmelweis Terv hiányossága, hogy nem szükséglet, illetve igény alapon akarja újraosztani a kapacitásokat, hanem a mostani „bázis”, a kapacitások átstrukturálása révén
Második állításunk szerint az ST hiányossága, hogy nem szükséglet, illetve igény alapon akarja újraosztani a kapacitásokat, hanem a mostani „bázis”, a kapacitások alapján. A jelenlegi állapot szerint a lobbierők és az uniós beruházások nem teszik lehetővé a finanszírozás szempontjából szignifikáns strukturális átalakításokat. Mivel a rendszerben rejlő, a finanszírozás anomáliáiból adódó inkonzisztenciákat nem próbálják meg rendezni (ld. előző fejezet), ez arra utal, hogy a meglévő finanszírozási struktúra marad fenn, a szükséglet alapú forrásallokáció nem valósul meg.
3. A jelenlegi rendszerben nem biztosított a méltányos finanszírozás, a finanszírozás súlyos anomáliákat okoz, a normativitás egyre kevésbé érvényesül az aktív fekvőbeteg-ellátás finanszírozásában
A harmadik állításunk, miszerint a jelenlegi rendszerben nem biztosított a méltányos finanszírozás, a finanszírozás súlyos anomáliákat okoz, a normativitás egyre kevésbé érvényesül az aktív fekvőbeteg-ellátás finanszírozásában, következik az előzőekben leírtakból is.
A szerző plasztikusan illusztrálja ezt a 13. ábrán, ahol bemutatja, hogyan változott a megyei kórházak TVK-aránya 2004 óta. A 2003-2004-ben azonos szinten álló intézmények között 2010-re az olló majdnem 50%-ra nyílt, azaz míg egyes megyei kórházak a 2004-es TVK 70%-át kapták, mások a 120%-át.
Összegzés
Egyelőre a rendelkezésre álló pénz hatékony elosztási elveinek kidolgozása nem történt meg, a HBCS alapú finanszírozás a rendszer karikatúrája, a következők miatt:
- A teljesítménykorlát olyan bázisfinanszírozást hozott, ahol az intézmény érdeke a drágán elszámolható olcsó ellátás nyújtása.
- A TVK-k meghatározásában nem transzparens szempontok is szerepet játszanak.
- Gyenge a teljesítmény-ellenőrzés.
- A TVK túllépése minden súlyszám-osztásnál lényeges tényező a plusz finanszírozás odaítélésében.
- A nem ellenőrzött teljesítmény 2003 óta folyamatosan beépült a szolgáltatók teljesítményébe (erre is eklatáns példa a Z-s HBCS-k státusza).
- Az egyes HBCS-k értékében erősen működnek egyéb, szakmaspecifikus érdekek.
- A HBCS-k értéke egy 1998-as ráfordítási adatgyűjtésen alapul (a 2008-ben elvégzett adatgyűjtés eredményeit nem vezették be), a rendszer komoly torzulásokat mutat.
A rendszer egyszerre produkálja a bázisfinanszírozás és a teljesítményfinanszírozás összes anomáliáját, azaz
- a kijárásos technika működik,
- a pénz elosztása nem tisztán ellenőrzött teljesítmény alapján történik,
- az elosztási elvek nem transzparensek,
- nem normatív a finanszírozás,
- a költségigényesebb beteget nem éri meg ellátni az átlagköltség finanszírozása miatt stb.
Itt jegyzem meg, hogy azon intézmények vezetői jártak el felelős vezetőként, akik 2003 (a TVK bevezetése, a tisztán teljesítmény alapján történő finanszírozás megszüntetése) óta alkalmazták a túlélési technikákat, azaz
- továbbküldték a következő progresszivitási szintre a nagy költségigényű eseteket,
- igyekeztek az ellátásban a „nyereséges” HBCS-k arányát növelni,
- az ellenőrzés hiánya, az esetleges büntetés anyagi hátrányt nem okozó kedvező környezetében „optimalizálták” a kódolásukat, ennek révén szinte költségmentes teljesítményt és finanszírozási bevételt érve el, és
- éltek a kijárásos technika módszereivel.
A fenti érvelések alátámasztják dr Ónodi Szűcs Zoltán megállapítását, mely szerint hibás az a kiindulás, hogy a Semmelweis Terv keretében a kapacitásokat módosítják struktúraátalakítás címszó alatt. Az egészségügyi ellátórendszer finanszírozás alapján legnagyobb részét kitevő aktív fekvőbeteg-ellátás átalakítása, a hatékonyság növelése csak az ellátandó terület, azaz a régiók lakosságára leosztott finanszírozás („korrigált fejkvóta”) alapján lenne megvalósítható, így lehetne elkerülni a jelenleg valóban jelentős, betegre jutó irreális finanszírozási különbségeket.[12]
Természetesen a korrigált fejkvóta alapú finanszírozás esetében sem lehetne ellenőrzés nélkül költeni a biztosító forrásait, az ellenőrzési rendszer kialakítása, az elszámolások folyamatos, független hatóság által történő auditja elengedhetetlen a hatékony és transzparens működés megteremtéséhez.
[1] Ld. pl: http://www.egeszsegmonitor.hu/dok/Egeszsegjelentes_2010.pdf
[2] http://www.egeszsegmonitor.hu/dok/Egeszsegjelentes_2010.pdf ; Elkerülhetőnek tekinthetők azok a halálesetek, amelyek megfelelő orvosi beavatkozással elkerülhetőek lennének.
[3] Egy igen széleskörű elemzést ld.: http://www.egeszsegmonitor.hu/dok/Hozzaferes%20egyenlotlensege.pdf
[4] Ld. idézett cikk, IV. fejezet
[5] Ld. idézett cikk 9. o., 11. o.
[6] 9. o.
[7] Ld. idézett cikk, 10.o.
[8] Ld. idézett cikk, 11.o.
[9]Ld.: dr.Fendler Judit: Ellenőrzés és verseny a kórház-finanszírozásban, IME VIII. évf. 2. sz. 2009. március
[10] A súlyos társult betegséggel elszámolt esetek közkeletű elnevezése „Z-s HBCS”, mivel a HBCS kódszám után egy Z betű áll
[11] www.gyogyinfok.hu
[12] A fejkvóta módszer alapvetően kockázat-kiigazításon alapul, azaz az íly módon egy főre allokált finanszírozás kiszámításakor számításba veszik az egyén várható kockázatait (területi népegészségügyi adatokból kiindulva), illetve kalkulálják várható egészségügyi igényeit, szükségleteit. A korrigált fejkvótán alapuló finanszírozási modell a hatékonyság és a méltányosság szempontrendszere alapján határozza meg az egy főre jutó ún. fejkvótát.




